Ранняя диагностика аваскулярного некроза блока таранной кости. Асептический некроз костной ткани в ревматологии.
- Плаксейчук Ю.А.
- Салихов Р.З.
- Соловьев В.В.
Ключевые слова
АСЕПТИЧЕСКИЙ НЕКРОЗ / ОСТЕОНЕКРОЗ ТАРАННОЙ КОСТИ / АРТРОДЕЗ ГОЛЕНОСТОПНОГО И ПОДТАРАННОГО СУСТАВОВАннотация научной статьи по медицине и здравоохранению, автор научной работы - Плаксейчук Ю. А., Салихов Р. З., Соловьев В. В.
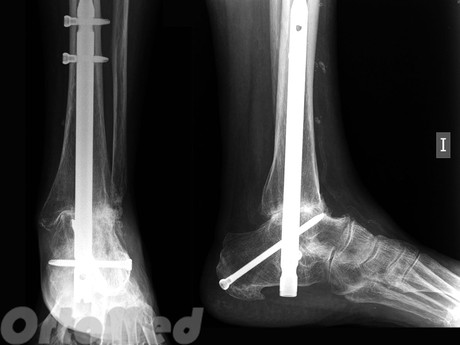
Авторы наблюдали 28 пациентов с асептическим некрозом таранной кости. У 5 пациентов с переломом таранной кости аваскулярный некроз был выявлен на ранней стадии, проведено консервативное лечение с полным восстановлением. 23 пациентам понадобилось оперативное вмешательство: двухсуставный артродез. Среди оперированных больных сращение достигнуто у 22 пациентов (95,6%). Клинический результат был отличным у 6 больных (26,1%), хорошим у 12 пациентов (52,2%), удовлетворительным у 3 пациентов (13%) и плохим у 2 пациентов (8,7%). Осложнения были у 4 пациентов. Предложен новый способ двухсуставного артродеза надтаранного и подтаранного сустава с костной пластикой за счет остеотомированной малоберцовой кости с компрессией в аппарате Илизарова. По предложенному способу прооперировано 15 больных.
Похожие темы научных работ по медицине и здравоохранению, автор научной работы - Плаксейчук Ю.А., Салихов Р.З., Соловьев В.В.,
-
Хирургическое лечение больных с артрозом голеностопного сустава
2012 / Плаксейчук Юрий Антонович, Салихов Рамиль Заудатович, Соловьёв Владислав Всеволодович -
Остеонекроз головки бедренной кости после травматического вывиха, полученного в результате дорожно-транспортного происшествия
2011 / Лебедев Виктор Федорович, Виноградов Валентин Георгиевич, Редков Сергей Николаевич, Сонголов Геннадий Игнатьевич, Галеева Ольга Павловна, Дмитриева Людмила Аркадьевна, Андаева Татьяна Михайловна, Федорец Сергей Степанович -
Внешняя фиксация переломов таранной кости
2012 / Павлишен Ю. И. -
Чрескостный остеосинтез в лечении сложных переломов таранной кости
2011 / Климовицкий В. Г., Антонов А. А., Лавриненко О. В., Черныш В. Ю., Лобко А. Я. -
Роль остеосцинтиграфии и рентгенографии у пациентов с остеонекрозом при эндопротезировании коленных суставов
2016 / Король П.А., Ткаченко М.Н., Бондар В.К.
Текст научной работы на тему «Современные методы лечения аваскулярного некроза таранной кости и их результаты»
Ю.А. ПЛАКСЕЙЧУК, Р.З. САЛИХОВ, В.В. СОЛОВЬЕВ УДК 616-718-71
Республиканская клиническая больница Министерства здравоохранения Республики Татарстан
Современные методы лечения аваскулярного некроза таранной кости и их результаты
I Салихов Рамиль Заудатович
врач, травматолог-ортопед отделения ортопедии, научный сотрудник
420140, г. Казань, ул. Ноксинский Спуск, д. 26, кв. 194, тел. 8-917-286-40-34, е-таН; [email protected]
Авторы наблюдали 28 пациентов с асептическим некрозом таранной кости. У 5 пациентов с переломом таранной кости аваскулярный некроз был выявлен на ранней стадии, проведено консервативное лечение с полным восстановлением. 23 пациентам понадобилось оперативное вмешательство: двухсуставный артродез. Среди оперированных больных сращение достигнуто у 22 пациентов (95,6%). Клинический результат был отличным у 6 больных (26,1%), хорошим у 12 пациентов (52,2%), удовлетворительным у 3 пациентов (13%) и плохим у 2 пациентов (8,7%). Осложнения были у 4 пациентов. Предложен новый способ двухсуставного артродеза надтаранного и подтаранного сустава с костной пластикой за счет остеотомированной малоберцовой кости с компрессией в аппарате Илизарова. По предложенному способу прооперировано 15 больных.
Ключевые слова: асептический некроз, остеонекроз таранной кости, артродез голеностопного и подтаранного суставов.
J.A. PLAKSEYCHUK, R.Z. SALIKHOV, V.V. SOLOVYEV
Republican Clinical Hospital of Ministry of Health Care of the Republic of Tatarstan
Modern methods of treatment of avascular necrosis of the talus and their results
The authors observed 28 patients with aseptic necrosis of the talus. In 5 patients with a fracture of the talus avascular necrosis was identified at an early stage, conservative treatment is carried out with full recovery. 23 patients needed surgery: biarticular arthrodesis. Among the operated patients achieved fusion in 22 patients (95.6%). The clinical outcome was excellent in 6 patients (26.1%), good in 12 patients (52.2%), satisfactory in 3 patients (13%) and poor in 2 patients (8.7%). Complications were 4 patients. A new method of biarticular arthrodesis of overtalus and subtalus joint with bone plastic for account of osteotomic fibula with compression in the Ilizarov apparatus was proposed. According to the proposed method 15 patients underwent surgery.
Keywords: aseptic necrosis, osteonecrosis of the talus, ankle arthrodesis and subtalar joints.
Таранная кость - вторая по размерам кость предплюсны и имеет уникальную канальную структуру для распределения веса тела. Приблизительно 60% поверхности ее покрыто хрящом и ни одна мышца или сухожилие не прикрепляются к ней. Следовательно, только ограниченная область проницаемой кости доступна для сосудистой перфорации. Эта особенность в комбинации с малым диаметром питающих сосудов, вариацией внутрикостных анастомозов и недостатком коллатерального кровоснабжения являются предрасполагающими факторами к развитию остеонекроза таранной кости при нарушении ее кровоснабжения. Аваскулярный некроз - это гибель кости в результате ишемии. Асептический некроз таранной кости происходит при прекращении кровоснабжения в любой ча-
сти сосудистого русла, включая артерии, капилляры, синусоиды, вены. Оно может наступить в результате обструкции, компрессии, разрыва сосудов. Во всех случаях ишемический некроз кости происходит из-за недостатка обеспечения кровью, и последующего кислородного голодания. Ответ организма на остеонекроз попытка восстановления путем реоссификации, реваскуляризации и резорбции некротической кости. При наличии этих процессов аваскулярный некроз кости визуализируется рентгенологически .
Развитие аваскулярного некроза часто связано с травмой - переломом таранной кости, полным вывихом, при которых происходит повреждение питающего сосуда. Асептический некроз таранной кости, по данным разных авторов, составляет от 60 до
80% осложнений переломов таранной кости, сопровождаемых вывихами в голеностопном и подтаранном суставах. В практике встречаются случаи развития аваскулярного некроза на поздних сроках после травмы, обычно при наличии сопутствующих факторов: злоупотребление алкоголем, курение, при сосудистой патологии и избыточном весе, при приеме глюкокортикостероидов. По степени поражения асептический некроз может захватывать весь блок таранной кости или фрагмент отломка в зоне «выпадения» питающего сосуда. В зависимости от размера очага, а также от срока развития тактика лечения может меняться. Немаловажную роль при этом играет своевременное выявление асептического некроза таранной кости. В данном исследовании мы попытались обобщить вопросы диагностики и лечения аваскулярного некроза таранной кости в зависимости от стадии процесса и размера очага поражения.
Цель исследования - улучшить результаты лечения пациентов с аваскулярным некрозом таранной кости.
Материалы и методы
Проведена оценка результатов лечения 28 пациентов с асептическим некрозом таранной кости и отдаленных результатов до 5 лет. У 15 пациентов асептический некроз развился после перелома таранной кости, у 13 - на отдаленных сроках после травмы области голеностопного сустава. Интервал между травмой и появлением признаков асептического некроза таранной кости составил от 4 месяцев до 8 лет. Для анализа больных с переломом таранной кости использовали классификацию переломов таранной кости Нашк1пэ-Сапа!е: тип 1 - без смещения, тип 2 - со смещением и подвывихом в подтаранном суставе, тип 3 - с вывихом тела тарана в голеностопном суставе, тип 4 - с вывихом в голеностопном и таранно-ладьевидном суставах. У 5 пациентов асептический некроз был выявлен на ранней стадии (до развития коллапса суставной поверхности) на сроке 4-8 месяцев, подтвержденных данными РКТ у 4 больных и МРТ у 1 больного. На рентгенограммах этих больных обнаруживалась аваскуляризация фрагмента таранной кости, так как он не участвовал в декальцинации, заметной в окружающей кости. Из них 1 пациент имел 1-й тип перелома, у 4 пациентов имелся 2-й тип перелома таранной кости. Сразу после получения травмы всем им было проведено адекватное и своевременное хирургическое лечение с полным восстановлением анатомических взаимоотношений. Проведенное консервативное лечение (длительная разгрузка конечности, сосудистые препараты) позволило получить положительный результат. Последовательные рентгенограммы показали постепенную реваскуляризацию, которая происходила сначала в зоне перелома, а затем распространялась на пораженный участок. Последними реваскуляризировалась субхондральная кость и суставной хрящ голеностопного сустава. Как в голеностопном, так и в подтаранном суставах обнаруживалось сужение суставного пространства. У 10 пациентов с 3-м и 4-м типами переломов таранной кости асептический некроз развился на сроке 4 -24 месяцев, у 8 из них репозиция отломков была неполной. У 7 пациентов процесс располагался в куполе таранной кости, у 3 пациентов - в задненижнем фрагменте таранной кости. Этим больным был выполнен двухсуставный артродез.
В нашей практике мы столкнулись с развитием посттрав-матического аваскулярного некроза таранной кости у 13 больных с повреждениями области голеностопного сустава без перелома таранной кости, причем на разных сроках давности травмы. У 12 из них выявлены предрасполагающие факторы: курение - у 7, злоупотребление алкоголем - у 3, сосудистая
патология - у 4, избыточный вес - у 3, прием глюкокортикостероидов - у 2 больных. Диагноз выставлен на основании клинико-рентгенологических признаков: болевой синдром в области голеностопного сустава, связанный с нагрузкой, ограничение движений в голеностопном и подтаранном суставах, коллапс купола таранной кости с артрозом голеностопного и подтаранного суставов. У 7 из них диагноз подтвержден РКТ, у 3 - МРТ. Оперативное вмешательство было выполнено 23 пациентам (10 пациентов с переломом таранной кости и 13 без него) - двухсуставный артродез (надтаранного и подтаранного суставов) в аппарате Илизарова. Оперированы без применения костной пластики 3 больных. Костный аутотрансплантат из крыла подвздошной кости был использован у 3 больных, местный трансплантат - у 17. Нами предложен способ двухсуставного артродеза надтаранного и подтаранного сустава с костной пластикой за счет остеотомированной малоберцовой кости с сохранением ее связи с мягкими тканями (Патент РФ на изобретение № 2334480 от 27.09.08). Фиксация осуществляется в аппарате внешней фиксации, что позволяет минимизировать травматизацию таранной кости, осуществлять дозированную компрессию. Нагрузку на оперированную конечность начинали с первых дней после операции. Аппарат демонтировали, как правило, через 3 месяца при достижении рентгенологических признаков консолидации. По предложенному способу прооперировано 15 больных.
Результаты
Для оценки эффективности проведенного лечения использованы рентгенологические и клинические признаки. Рентгенологические признаки включали: оценку сращения (трабекуляция через зону перелома или артродеза), механическую ось конечности, наличие артроза прилегающих суставов. Клинический результат (согласно модифицированной шкале для заднего отдела стопы Американского ортопедического общества стопы и голеностопного сустава (АОРАв)) считали отличным, если пациент не имеет никакой боли или ограничения в повседневных и иных действиях, не применяет ортез или другие вспомогательные средства при ходьбе, может пройти больше, чем шесть кварталов (порядка 1500 метров). Результат считали хорошим, если у пациента бывает умеренная боль и имеется ограничение ряда действий (ходьба по неровной поверхности, бег и т.п.), но не повседневной активности, не используется ортез или иные использовать вспомогательные средства при ходьбе, пациент может пройти больше чем шесть кварталов. Результат считали удовлетворительным, если обследуемый имеет частую умеренную боль и имеет ограничение в повседневных действиях и при активном отдыхе, нуждается в индивидуальной обуви или использовании трости и может пройти максимум 4-6 кварталов (1000-1500 метров). Результат считался плохим, если у пациента выраженный болевой синдром, который вызывает серьезное ограничение в повседневной жизни, больной нуждается в использовании ортеза, костылей, или инвалидного кресла и может пройти не более 4 кварталов (менее 1000 метров).
У всех 5 пациентов с 1-м и 2 типами переломов таранной кости после проведенного консервативного лечения получен отличный результат, хотя срок восстановления достигал порядка 2 лет. В группе оперированных больных сращение достигнуто у 22 пациентов (95,6%). Клинический результат был отличным у 6 больных (26,1%), хорошим - у 12 пациентов (52,2%), удовлетворительным - у 3 пациентов (13%) и плохим - у 2 пациентов (8,7%). У 2 пациентов сращение наступило с замедленной консолидацией. У 2 пациентов была спицевая инфекция, купированная местным лечением и приемом антибактериальных препаратов.
Обсуждение
В начальной стадии аваскулярный некроз таранной кости может быть пропущен. Со временем в результате гиперемии начинается резорбция здоровой кости, что приводит к остеопении. Некротизированная кость не может быть резорб-цирована, т.к. имеется нарушение кровоснабжения, что проявляется усилением рентгеноконтрастности по сравнению с окружающей остеопорозной костью. В этот момент асептический некроз кости подтверждается рентгенологически. Непрозрачность некротизированной кости возрастает при происходящей реоссификации и формировании новой кости вокруг некротизированных трабекул. Этот процесс лежит в основе проявления склероза при аваскулярном некрозе таранной кости. В дополнении к реоссификации вокруг некротической кости происходит реваскуляризация и резорбция. Рентгенологически это проявляется ободком вокруг зоны некроза . МРТ является наиболее чувствительным методом обнаружения остеонекроза таранной кости, особенно на ранних стадиях, хотя наличие металлоконструкций может явиться противопоказанием. Кроме того, МРТ может быть использована при подозрении на асептический некроз таранной кости с нормальной рентгенологической картиной. При РКТ также выявляются характерные признаки при остеонекрозе таранной кости, и она должна быть использована для подтверждения рентгенографии. Наше исследование подтвердило высокую значимость этих методов. Тем не менее стандартная рентгенография и внимательность врача остаются основой диагностики и наблюдения динамики ава-скулярного некроза таранной кости. При раннем выявлении асептического некроза таранной кости и отсутствии нарушений анатомических структур возможна регрессия процесса и полное восстановление, хотя для этого требуется длительное лечение. У больных с переломом таранной кости риск сосудистого нарушения и последующего остеонекроза соразмерен с величиной смещения и вывиха при этих повреждениях. По данным литературы , при 1-м типе перелома риск развития аваскулярного некроза составляет 0-15%, при 2-м - риск 20-50%, при 3-м типе перелома риск асептического некроза близок к 100%. При 4-м типе, когда происходит вывих или подвывих в голеностопном, подтаранном, таранно-ладьевидном суставах, риск остеонекроза также составляет 100%. Прогноз зависит также от своевременности и адекватности проводимого лечения, качества репозиции, наличия сопутствующих заболеваний. При развитии аваскулярного некроза на ранних сроках после травмы (до 9-12 мес.), процесс носит обратимый характер. Консервативное лечение (длительная разгрузка сустава, сосудистая терапия, физиолечение) позволяют получить хорошие результаты при условии полного восстановления анатомических взаимоотношений. По нашим данным, процесс принял обратимый характер у пациентов с 1-м и 2-м типами переломов, у больных с 3-м и 4-м типами переломов понадобился артродез. Описанные в литературе варианты хирургического лечения на ранних стадиях (до развития коллапса суставной поверхности) - остеоперфорация таранной кости , применение неваскуляризированного и васкуляризированного костных трансплантатов пока не позволяют достоверно говорить о положительных результатах из-за небольшого количества больных. При асептическом некрозе таранной кости в стадии компрессии происходит разрушение суставной поверхности. Чаще всего поражается суставная поверхность блока, а также нижней суставной поверхности таранной кости. Таранная кость теряет свою трабекулярную структуру и не может обеспечивать распределение нагрузки веса тела между голенью и стопой в процессе ходьбы. Исходом является тяжелый деформирующий артроз
надтаранного и подтаранного суставов. Методом выбора в таком случае является артродез надтаранного и подтаран-ного суставов. Ряд авторов предлагают астрагалэктомию, однако данная процедура имеет ряд существенных отрицательных сторон: она травматична, происходит укорочение конечности порядка 4 см, возникает резкая нагрузка на суставы переднего отдела стопы, что приводит впоследствии к рецидиву болевого синдрома. Мы считаем необходимым сохранение жизнеспособной части таранной кости. Основная проблема артродезирования при асептическом некрозе таранной кости - затруднение при получении костного сращения из-за резко нарушенного кровообращения таранной кости, даже при компрессионном артродезе. Предложены способы артроде-за голеностопного сустава с костной пластикой свободными трансплантатами, например, из крыла подвздошной кости [У] или из передней поверхности нижнего конца б/берцовой кости с фиксацией спицами и иммобилизацией гипсовой повязкой , или с расщеплением наружной лодыжки в сагиттальной плоскости на два фрагмента . Вышеуказанные костнопластические способы являются достаточно травматичными, не позволяют производить дополнительную компрессию, что может привести к несостоятельности артродеза. Известной проблемой артродезирования надтаранного сустава является неплотное прилегание поверхностей таранной кости к суставным поверхностям большеберцовой и малоберцовой костей после удаления суставного хряща. Особенно актуальна данная проблема становится при развитии аваскулярного некроза таранной кости, когда после удаления очага остеонекроза возникает дефицит костной массы . Предложенный нами метод лишен данных недостатков: смещение лодыжки до плотного соприкосновения с большеберцовой, таранной и пяточной костями, с перекрытием артродезируемой области голеностопного и подтаранного суставов, с сохранением связи с малоберцовой костью, за счет косой линии остеотомии, позволяет получить, после сращения единый мощный костный блок. Аппарат внешней фиксации позволяет восстановить ось конечности, осуществить продольную компрессию и раннюю нагрузку. Результаты лечения позволяют рекомендовать предложенную методику хирургического лечения у пациентов с остеонекрозом таранной кости.
У пациентов с переломом таранной кости имеется высокий риск развития аваскулярного некроза таранной кости, что требует настороженности лечащего врача. Остеонекроз таранной кости также может развиться на отдаленных сроках после травмы голеностопного сустава. Для своевременного выявления асептического некроза таранной кости требуется применение МРТ или РКТ, для контроля динамики процесса - рентгенография. При выявлении асептического некроза таранной кости на ранней стадии показано проведение консервативного лечения при условии полного восстановления анатомии таранной кости, отсутствии признаков артроза голеностопного и подтаранного суставов. При развитии асептического некроза таранной кости с импрессией суставной поверхности блока и артрозом голеностопного и подтаранного суставов показан двухсуставный артродез. Предложенная нами методика двухсуставного артродеза с помощью васкуляризированного костного трансплантата из малоберцовой кости в сочетании с продольной и боковой компрессией, достигаемой с помощью аппарата Илизарова, позволяет получить сращение без применения астрагалэктомии. Ранняя нагрузка оперированной конечности (сразу после заживления операционной раны) способствует более быстрой адаптации больного, ускоряет сращение и реабилитационный процесс.
ЛИТЕРАТУРА
1. Christman R.A., Cohen R. Osteonecrosis and osteochondrosis. In: Foot and ankle radiology. St Louis, Mo: Churchill Livingstone, 2003; 452-481.
2. Resnick D., Sweet D.E., Madewell J.E. Osteonecrosis: pathogenesis, diagnostic techniques, specific situations, and complications. In: Diagnosis of bone and joint disorders. 4th ed. Philadelphia, Pa: Saunders, 2002; 3599-3685.
3. Adelaar R.S. The treatment of complex fractures of the talus. Orthop Clin North Am 1989; 20: 691-707.
4. Mont M.A., Schon L.C., Hungerford M.W., Hungerford D.S. Avascular necrosis of the talus treated by core decompression. J Bone Joint Surg Br 1996; 78: 827-30.
5. Horst F. et al. Avascular necrosis of the talus:current treatment options. Foot Ankle Clin N Am 9 (2004): P. 757-773.
6. Hussl H., Sailer R., Daniaux H., Pechlaner S. Revascularization of a partially necrotic talus with a vascularized bone graft from the iliac crest. Arch Orthop Trauma Surg 1989; 108: 27-29.
7. Буачидзе О.Ш., Оноприенко Г.А. Артродез голеностопного сустава // Изобретательство и рационализаторство в медицине. - М., 1981. - С. 116-118.
8. Morris, H.D., Hand W. L. and Dunn A.W. The modified Blair fusion for fractures of the talus. J. Bone and Joint Surg., 53-A: 1289-1297, Oct. 1971. 53-A1289.
9. Данилова А.Е. Сравнительная оценка методов артродеза голеностопного сустава / Данилова А.Е. // В кн.: Вопросы восстановительной хирургии, травматологии, ортопедии. - Т. 9. - 1964. - С. 176.
10. Horst F. et al. Avascular necrosis of the talus: current treatment options // Foot Ankle Clin. N Am. - 2004. - № 9. - P. 757-773.
АВТОР СТАТЬИ:
Мойсов Адонис Александрович
Хирург-ортопед, врач высшей категории
Москва, ул. Коктебельская 2, корп. 1, метро "Бульвар Дмитрия Донского"
Москва, ул. Берзарина 17 корп. 2, метро "Октябрьское поле"
Москва, Балаклавский проспект, 5, метро "Чертановская"
Записаться на прием
Пишите нам в WhatsApp и Viber
Образование и профессиональная деятельность
Образование:
В 2009 году окончил Ярославскую Государственную Медицинскую Академию по специальности "лечебное дело".
С 2009 по 2011 г. проходил клиническую ординатуру по травматологии и ортопедии на базе клинической больницы скорой медицинской помощи им. Н.В. Соловьева в г. Ярославле.
Профессиональная деятельность:
С 2011 по 2012 г. работал врачом травматологом-ортопедом в больнице скорой помощи №2 г. Ростова-на-Дону.
В настоящее время работает в клинике г. Москва.
Стажировки:
27 - 28 мая 2011г. - г. Москва - III международная конференция «Хирургия стопы и голеностопного сустава» .
2012 год - обучающий курс по Хирургии стопы, Париж (Франция). Коррекция деформаций переднего отдела стопы, миниинвазивные операции при подошвенном фасциите (пяточной шпоре).
13 -14 февраля 2014г. г. Москва - II конгресс травматологов и ортопедов. «Травматология и ортопедия столицы. Настоящее и будущее».
26-27июня 2014г. - принял участие в V всероссийском съезде общества кистевых хирургов, г. Казань .
Ноябрь 2014г. - Повышение квалификации "Применение артроскопии в травматологии и ортопедии"
14-15 мая 2015г. г. Москва - Научно-практическая конференция с международным участием. «Современная травматология, ортопедия и хирурги катастроф».
2015 г. г. Москва - Ежегодная международная конференция .
23-24 мая 2016г. г. Москва - Всероссийский конгресс с международным участием. .
Также на данном конгрессе был докладчиком, по теме «Миниинвазивное лечение плантарного фасциита (пяточной шпоры)» .
2-3 июня 2016г. г. Нижний Новгород - VI всероссийский съезд общества кистевых хирургов .
В июне 2016г. Присвоена . г. Москва.
Научные и практические интересы: хирургия стопы и хирургия кисти .
Артроз голеностопного сустава обычно возникает после травматических повреждений, таких как переломы лодыжек, разрыв связок с подвывихом стопы. В отличие от коленного и тазобедренного суставов, голеностопный сустав редко подвергается первичному артрозу.
Эпидемиология
Артроз голеностопного сустава встречается реже, чем в других суставах конечностей. В исследовании Зальцмана и соавторов, 639 пациентов с поражением голеностопного сустава, 70% были посттравматические артрозы, 12% были поражены ревматоидным артритом и только 7% были первичными (истинным) остеоартрозами.
Заболевание может привести к потере функции сустава и даже к инвалидности на последних стадиях.
Структура и функции голеностопного сустава
Голеностопный сустав формируется между дистальным отделом большеберцовой и малоберцовой костей и таранной костью. Связочный аппарат обеспечивает значительную устойчивость в сочленении. Основная функция голеностопного сустава обеспечить сгибание и разгибание стопы относительно голени.
![]()
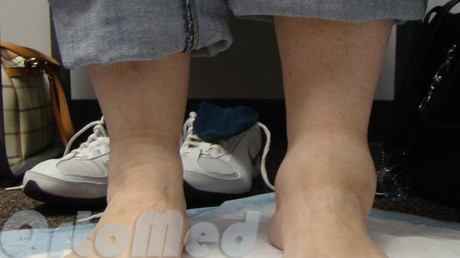
Стоит отметить, что проксимальны отдел и шейка таранной кости стопы имеет плохое кровоснабжение. Вследствие чего при переломах таранной кости происходит либо долгое сращение, либо асептический некроз (участок кости отмирает) участка кости.
Для того чтобы понять патофизиологию артроза, необходимо иметь общее представление о структуре мягких тканей сустава. Суставной хрящ покрывает гиалиновый. Состоит из воды, коллагена и протеогликана, матрицы гиалинового хряща, имеет вязкоупругие и механические свойства, которые придают ей прочность на разрыв и сделать его устойчивым к сжатию. Эти свойства делают его идеальным для опорной функции, ведь он несет на себе вес тела. Тем не менее, гиалиновые хрящи относительно плохо кровоснабжается, поэтому заживление при травме происходит медленнее.
Причины возникновения артроза голеностопного сустава
С возрастом у человека структура хрящей значительно изнашивается. Это особенность человеческого организма. Все усугубляется нагрузками на стопу, а также еще целый ряд факторов:
- Наличие различных патологий стопы (плоскостопие, например), врожденных патологий вроде дисплазии.
- Недостаточно сильные мышцы и связки ног.
- Всевозможные травмы голеностопа от растяжений до вывихов.
- Несоблюдение принципов правильного питания, и, как следствие, избыточный вес, который и дает усиленную нагрузку на весь опорно-двигательный аппарат.
- Использование неправильной обуви или высоких каблуков.
- Наследственная предрасположенность к возникновению заболевания.
- Нарушения в работе эндокринной системы.
- Тяжелые физические нагрузки.
- Наличие такого заболевания, как ревматоидный артрит.
Патофизиология артроза
Голеностопный сустав устроен так, что позволяет распределить нагрузку по максимальной площади, чтобы минимизировать давление на суставные поверхности. Травмы этих поверхностей могут уменьшить площадь контакта между суставными хрящами. Вследствие этого увеличивается давление в неповрежденных участках сустава, что ведет к ускорению его изнашивания и формированию артроза.
Процесс развития остеоартроза происходит за пять основных этапов:
- Повреждение поверхности сустава
- Воспаление синовиальной оболочки
- Некроз хондроцитов
- Склероз замыкательных пластин сусава
- Дезорганизация и некроз
В частности, когда суставной хрящ поврежден, он становится грубым. Трение грубых поверхностей друг относительно друга вызывает образование мелких частиц. Синовиальная оболочка реагирует на эти частицы как на чужеродное вещество, которого не должно быть в суставе хроническим воспалением. Создавая ферменты для их лизиса (рассасывания) и заживления хряща. В таких условиях происходит гипертрофия хондроцитов и уменьшение образования коллагена. При тяжелом течении артроза эрозии суставной поверхности может подвергнуться субхондральный слой, образуя тем самым кисты. Это уже 3-4 степень артроза.
Признаки и симптомы артроза голеностопного сустава
Основные проявления артроза:
- Постоянная ноющая боль;
- Тугоподвижность;
- Отек;
- Нестабильность сустава.
Симптомы заболевания, как правило, усугубляются с течением времени. Важно, определить точное местоположение, характер, продолжительность и прогрессирование симптомов, чтобы правильно поставить диагноз.
Точное определение локализации боли поможет отдифферинцировать диагноз. В случае артроза, боль локализуется впереди голеностопного сустава. При застарелых повреждениях связочного аппарата боль локализуется в боковых отделах. Бывает боль проецируется в заднем отделе, это может быть связано с поражением ахиллова сухожилия.
Крепитация, блокировка движений в суставе, ощущение инородного тела могут подтвердить диагноз артроза. Тем не менее, у некоторых пациентов заболевание протекает бессимптомно и определяется, как случайная находка на МРТ или рентгене при диагностике другой проблемы.
Диагностика артроза
При первичном осмотре врач выясняет, были ли какие-то травмы или операции в проекции голеностопного сустава, были ли у родственников артриты. Определяется амплитуда движений обоих суставов. Оценка стабильности голеностопного для определения повреждения связок.
Дополнительные методы диагностики
Рентгенография используется для подтверждения клинического диагноза артроза. Как правило, достаточно выполнения прямой и боковой проекций.
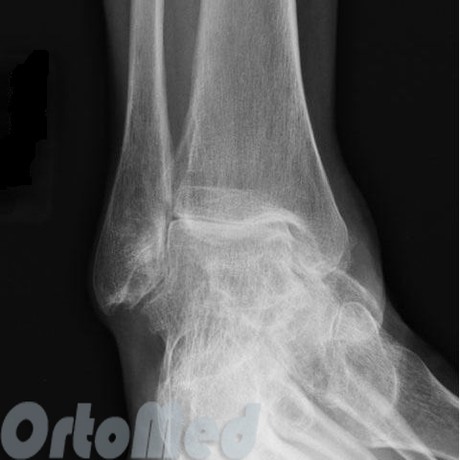
Рентгенография голеностопного сустава помогает определить костные дефекты, в том числе сужение суставной щели, костные шпоры (остеофиты), субхондральные кисты и субхондральный склероз. Этого достаточно, чтобы поставить окончательный диагноз артроза. Тем не менее, рентгенография не способна определить повреждение хряща. В этих случаях, если артроз подозревается, но не визуализируется на рентгенограмме, подключаются другие методы диагностики (КТ и МРТ).
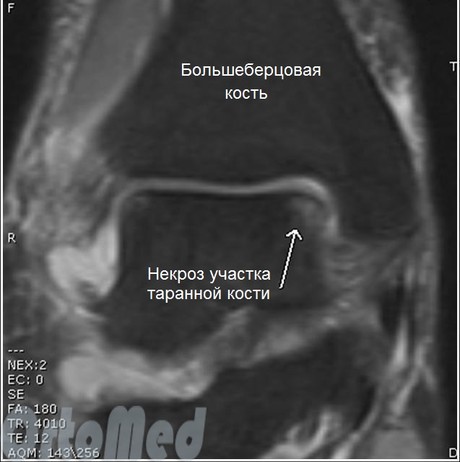
МРТ является чрезвычайно полезным методом диагностики, поскольку он может оценить сопутствующую патологию мягких тканей и поражение хряща с высокой точностью. В результате, он является наиболее чувствительным инструментом для диагностики поражения хряща.
Если хрящ поражен, изменения будут видны на МРТ:
Невозможно диагностировать артроз, выполнив только анализы крови. Анализами можно лишь исключить или подтвердить системные заболевания, вызывающие артрит (ревматоидный или подагрический), метаболические и эндокринологические нарушения, вызывающие дегенеративные изменения в суставах. А так же местные воспалительные заболевания, вызывающие реактивный или инфекционный артрит.
Для дифференциальной диагностики артроза голеностопного и подтаранного суставов так же может использоваться тест с инъекцией анестетика. В полость голеностопного сустава вводится, к примеру, лидокаин, если боль сохранится, поражен подтаранный сустав.
Дифференциальная диагностика
До постановки окончательного диагноза артроза, необходимо, исключить воспалительные поражения сустава. Такие как, ревматоидный артрит, подагрический и инфекционный артрит. Как уже говорилось выше, для этого используются анализы: ревмофактор, антистрептолизин, мочевая кислота, С-реактивный белок, общий анализ крови.
Асептический некроз (аваскулярный некроз кости) таранной кости может быть вызван предшествующим переломом. Клинически это может проявляться как артроз, но КТ и рентгенограммах будут зоны повышенной плотности, склероза.
Если есть подозрение на артроз, но на рентгенограммах определяется норма, необходимо исключить повреждение хряща с помощью МРТ.
Лечение артроза голеностопного сустава
Цель терапии артроза голеностопного сустава – это уменьшение боли, улучшение функции и увеличение амплитуды движений сустава. Лечение может быть консервативным, то есть без операции или хирургическим.
Консервативное лечение показано в случае легкой и средней степени артроза. Они включает в себя:
- Физиотерапевтические методы (магнитотерапию, лазеротерапию, электрофорез, УВТ);
- Прием нестероидных противовоспалительных препараты;
- Использование ортеза голеностопного сустава для стабилизации;
- Лечебная физкультура ограничение нагрузок;
- Инъекции гиалуроновой кислоты, чтобы обеспечить временное облегчение боли;
- В тяжелых случаях, когда все вышеперечисленные методы не помогают, выполняют внутрисуставные инъекции кортикостероидов.
Физическая активность и лечебная физкультура является важным аспектом в начале курса лечения, потому что может помочь пациенту поддерживать амплитуду движений, силы и уменьшить вероятность атрофии мышц нижней конечности в течение долгого времени. Упражнение полезно для поддержания идеального веса тела, потому что большой вес увеличивает нагрузку на пораженные суставы. Ортез (бандаж) способствует стабилизации. Поддержка голеностопного сустава ортезом помогает минимизировать болевые ощущения при движении. В настоящее время в продаже довольно большой выбор ортезов.
Операция при артрозе
Оперативное лечение показано пациентам с тяжелой формой артроза и тех, у кого консервативное лечение оказалось неэффективным.
Существует несколько различных хирургических вариантов для лечения остеоартроза:
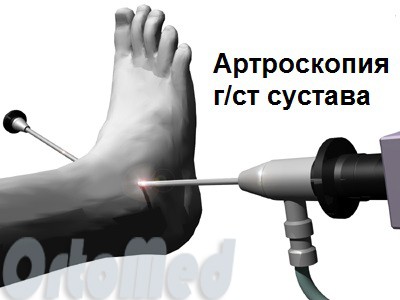
- Артроскопия голеностопного сустава. Артроскопия является важным инструментом в профилактике и лечении артртроза голеностопного сустава. Врач визуализирует сустав и выполняет определенные лечебные процедуры для устранения источника боли, в том числе синовэктомии (удаление воспаленной синовиальной оболочки сустава). Удаление инородных тел, фиброзных и костных наростов, восстановительные операции на хряще.
- Остеотомии большеберцовой кости. В некоторых случаях артроз сустава формируется из-за деформации большеберцовой кости, что приводит к неправильному распределению нагрузки по всему голеностопному суставу. Остеотомии большеберцовой кости позволяет исправить деформацию и выравнять ось конечности, улучшая распределение нагрузки по суставу. Этот метод в основном применяется у молодых пациентов с варусной или вальгусной деформацией с легкой или средней степенью артроза.
- Артропластика. Замещение пораженной части суставной поверхности таранной (чаще всего) или большеберцовой кости. Из ненагружаемого участка бедренной кости в коленном суставе производят забор трансплантата (участка суставной поверхности) и переносят в голеностопный сустав. Тем самым удается заместить дефект суставной поверхности и восстановить конгруэнтность сустава.
- Артродез голеностопного сустава. Артродез, является одним из последних методов выбора хирургического лечения. Артродез показан пациентам с выраженным болевым синдромом, у которых нет деформации костей или подвывиха. Артродез может быть выполнен открытым способом или артроскопически. Артроскопичесий метод позволяет сократить сроки пребывания в стационаре и реабилитацию. Сращение обычно достигается в 80-90% случаев. Основным недостатком является то, что артродез исключает сгибание и разгибание стопы для облегчения боли. Кроме того, отсутствие движений в голеностопном суставе может ускорить артроз в остальных суставах стопы.
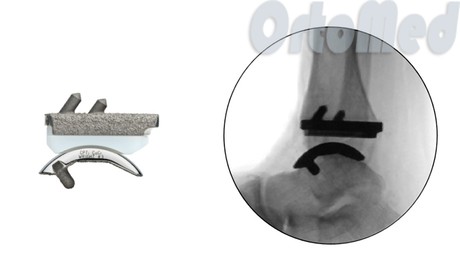
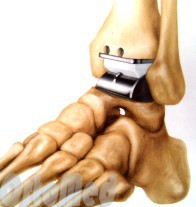
- Эндопротезирование голеностопного сустава. Данный вид хирургического лечения призван восстановить функцию пораженного сустава. Во время операции удаляется фрагмент большеберцовой и таранной кости, и заменяется искусственными компонентами. Что дает довольно хороший результат, увеличивает объем движений и очень важно устраняет боль.
Асептический некроз - омертвение участка костной ткани в субхондральном отделе суставной поверхности кости, обычно связанное с локальным нарушением кровообращения в определенном участке кости . Заболевание обычно развивается на фоне травмы сустава, применения кортикостероидов, злоупотребления алкоголем, панкреатита, серповидноклеточной анемии, ионизирующей радиации и др. При отсутствии очевидной причины асептический некроз костной ткани (АНКТ) диагноз формулируется как идиопатический некроз кости, но количество таких диагнозов в последнее время уменьшается с расширением возможностей медицины .
Рентгенологическая диагностика позволяет определить поздние стадии заболевания при фрагментации или деформации головки бедренной кости. В большинстве случаев ортопедический прогноз неблагоприятный - тяжелый деформирующий артроз тазобедренного сустава, при котором нередко применяют эндопротезирование, артродез сустава или корригирующие остеотомии как методы выбора хирургического лечения. Ранняя диагностика возможна лишь с применением магнитно-резонансной томографии (МРТ) тазобедренного сустава и дает надежду на благоприятный исход заболевания с применением консервативного или хирургического лечения.
Заболевание наиболее часто отмечается у мужчин (8:1) молодого и среднего возрастов (>⅔ всех случаев) и составляет 1,5–2% всей ортопедической патологии . Наиболее частой причиной нетравматического асептического некроза головки бедренной кости (АНГБК) являются кортикостероидная терапия и злоупотребление алкоголем.
В литературе одинаково широко представлены две точки зрения: травматическая и сосудистая. Известно, что АНКТ может быть вызван различными причинами: нарушением целостности артерий путем их скручивания или сдавления, эмболией, длительным спазмом артерий, венозным стазом и другими механическими воздействиями. АНГБК в результате травмы сустава (вывих, перелом зоны метаэпифиза) или хирургического вмешательства изучен достаточно полно, и механизм его возникновения обусловлен нарушением зоны артериального и венозного кровотока .
Сложнее обстоит вопрос изучения патогенеза при так называемых нетравматических АНГБК. Доказано, что в результате микротравмы, перегрузки сустава и других неблагоприятных факторов в костной ткани происходят процессы «переутомления». Импульсы из очага идут к коре головного мозга и вызывают соответствующие обратные сигналы, вызывающие спазм сосудов или застой крови и лимфы, нарушение обмена веществ, накопление в кости продуктов распада. Это обусловливает изменение физико-химических и структурно-динамических свойств кости, приводящих к медленному разрушению костных балок, дальнейшему затруднению местного кровообращения и прогрессированию процесса. Эта теория «хронической микротравмы» поддерживается и в настоящее время многими исследователями.
В обзоре литературы А.Я. Коробкова (1994) сделан вывод, что все некрозы головки бедра - ишемического происхождения, возникающие в результате эмболии артерий . Согласно сосудистой теории, АНГБК - результат изменения местного кровообращения, в основе которого могут возникнуть прерывание артериального кровообращения или затруднение венозного оттока. Изменение расстройства венозной циркуляции в пораженном диафизе бедра больных асептическим некрозом позволили некоторым авторам высказать предположение, что первичным изменением является венозная недостаточность с последующим переходом процесса на артериальную систему. Вследствие морфологических изменений пути нормального оттока плохо прослеживаются, выявляется более густая венозная сеть, преобладает варикозный тип венозной системы, что позволило констатировать резкое расширение вен, замедленный кровоток и стаз, повышение активности протромбинового индекса, повышение коагуляции и вязкости крови . Нарушения кровотока проявляются повышением кровяного внутрикостного давления, что усугубляет ишемические нарушения. Одной из причин остеонекроза головки бедра является повышение внутрикостного давления в проксимальном конце бедра.
Головка бедра представляет собой закрытый отсек и поэтому кость очень чувствительна к любым ишемическим колебаниям. На фоне повышенного внутрикостного давления происходит тромбоз сосудов, ишемия прогрессирует, что приводит к некрозу костных балок. Разрушение кости в дальнейшем наступает там, где больше выражена ишемия и нагрузка на головку бедра. По мнению Г.С. Кильчевского (1963) анальгетики и противовоспалительные лекарства, а также алкоголь ведут к охранению от боли и снятию воспалительного состояния . Это сочетается с остеонекрозом и перегрузкой определенной области головки бедренной кости, что приводит к разрушению субхондральной кости и локальному остеопорозу. Экспериментальными исследованиями, сопоставленными с гистологическим изучением операционного материла, показано, что при нарушении кровотока в зоне эпифиза на 3–5-е сутки образуются очаги остеонекроза, которые в процессе реваскуляризации замещаются остеогенной тканью и в процессе дифференцировки трансформируются в нормальную костную ткань. При неблагоприятных условиях (перегрузка сустава) на границе участка остеонекроза и окружающими тканями развиваются перифокальная зона фиброза, а затем на фоне вторичных циркуляторных нарушений формируется order essay зона перифокального костного склероза. Гистологически в этот период костные балки лишены остеоцитов, пространства между ними заполнены белковыми массами, участок остеонекроза отграничен фиброзной тканью. Происходит сминание зоны остеонекроза, сопровождающееся переломами субхондральной костной пластинки с отслойкой суставного хряща от зоны остеонекроза с локальным механическим его повреждением, дегенерацией и отслоением. На более поздних стадиях в зоне реактивных изменений и в области очага остеонекроза формируется замыкающая костная пластинка, кистовидная перестройка и другие характерные для деформирующего артроза изменения.
Сегментарное поражение верхнепереднего участка головки бедра поддерживается статической нагрузкой этой области. Деструкция суставного хряща приводит к развитию синовита (реактивного артрита) тазобедренного сустава . При измерении ширины суставной щели установлено, что в среднем она составляет 5,1 мм с разницей между правым и левым суставом не более 0,3 мм. Увеличение этих показателей >7 и >1 мм (соответственно) указывает на синовит тазобедренного сустава.
Общая причина, объединяющая все нетравматические случаи остеонекроза - остеопения. При этом в передневерхнем участке головки бедра, на который приходится бо`льшая часть нагрузки, происходит перелом от «утомления» остеопенических трабекул. Предполагается, что аккумуляция сломанных трабекул может привести к закрытию потока артериальной крови и вызвать некроз кости.
Комбинация остеопороза, механического давления, лекарственных средств, воспаления и боли приводят к субхондральному трабекулярному перелому и последующему разрушению и дегенеративному артриту тазобедренного сустава. У всех пациентов резко выражены нарушения функции передвижения, обусловленные болевым синдромом, ограничением движений в суставе, гипотрофией и нарушением функции мышц.
АНКТ при ревматических заболеваниях привлекают особое внимание и являются одной из актуальных проблем современной ревматологии в связи с явным учащением этой костной патологии, неясностью механизмов развития, неуклонно прогрессирующим течением и сложностью лечения.
Данная проблема очень важна в практике врача-ревматолога, поскольку эти осложнения отмечаются в 10–70% случаев при ревматоидном артрите (РА), системной красной волчанке (СКВ), системной склеродермии, анкилозирующем спондилоартрите и др. (Насонов Е.Л., 2002) . В основе сосудистой теории остеонекроза костей, получившей наибольшее распространение, лежит васкулит. Васкулит при РА, СКВ представляет собой воспаление сосудов, вызванное отложением иммунных комплексов в субэндотелиальном слое базальной мембраны костных сосудов. При этом нарушается кровообращение в головке бедренной кости и вертлужной впадине. АНКТ при СКВ чаще всего связаны с нарушением кровоснабжения участка кости. Наиболее тяжелые из них - это последствия в результате АНГБК и височно-нижнечелюстного сустава. К сожалению, именно он и отмечается наиболее часто. В литературе также имеются сообщенияоб асептическом некрозе головок плечевых костей, наблюдавшемся у больных люпус-нефритом, а также у пациентов без поражения почек. Также АНКТ может возникать как в период приема лечебной дозы преднизолона (30 мг/сут), так и в период ремиссии процесса, на фоне минимальной поддерживающей стероидной терапии. Патогенез этого тяжелого осложнения связывается как с длительной стероидной терапией, так и с поражением микроциркуляторного русла, свойственным вообще СКВ .
Нарушения в системе микроциркуляции имеют генерализованный характер и считаются одними из важных факторов патогенеза РА и его осложнения как на уровне собственной сосудистой стенки, так и внутри сосудов. Они ответственны за уменьшение тканевого и регионарного кровотока с последующими изменениями в структуре и функции органа и ткани. Нормальный обмен веществ и функционирование любого органа невозможны без адекватного состояния микроциркуляции. При этом любой патологический процесс происходит с изменениями микроциркуляторного русла и может варьировать от локальных (периферическая ишемическая полинейропатия, дигитальный артериит, синдром Рейно, сетчатое ливедо и др.) до собственно системных васкулитов (легочного, коронарного, мезентериального и церебрального) и в основе своей имеет аутоиммунный генез.
На начальных этапах заболевания нарушаются реологические свойства крови в системе микроциркуляции. Сосудистый спазм в сочетании с измененными реологическими свойствами замедляет ток крови и ведет к извращению условии транскапиллярного обмена в очаге некроза. Нарушение кровообращения в головке бедренной кости приводит к снижению ее механической прочности, повышая вероятность деформации головки бедра.
Ряд исследователей полагают, что в случае нарушения кровообращения прежде всего поражается хрящ, который при этом теряет свои эластические свойства, а затем процесс переходит на субхондральный слой головки бедренной кости и вертлужную впадину.
В основе теории развития остеонекроза кости лежит функциональная перегрузка тазобедренного сустава или его биологическая неполноценность, важным предрасполагающим фактором которой является остеопороз.
Ряд авторов считают причиной развития АНГБК резкое повышение внутрикостного давления, вызванного спастическими перегрузками. При этом повышается контактное давление на участки суставной поверхности хряща и наступает его дезорганизация. Хрящ теряет способность переносить давление и растяжение, что приводит к его деструкции .
Отдельного внимания заслуживает выявление связи между приемом глюкокортикостероидов (ГКС) и развитием остеонекроза костей, в том числе и АНГБК. Этот вопрос обсуждается во многих исследованиях. Более того, некоторые исследователи сообщают о четкой зависимости развития АНГБК от дозировки ГКС. Одни авторы считают единственным достоверным фактором риска высокую суточную дозу ГКС, другие, напротив, не выявили прямой зависимости развития АНГБК от средней суточной дозы, как в 1-й месяц приема ГКС, так и впервые 3; 6 и12 мес стероидной терапий. Однако некоторые авторы отмечают развитие остеонекроза у больных РА и СКВ, никогда не получавших ГКС. Подобные случаи являются крайне редкими. Как правило, развитию АНГБК при ревматоидном заболевании предшествует гормональная терапия. Для сопоставления больных СКВ с АНГБК и без него по активности болезни не удалось выявить различий между этими двумя группами.
Для объяснения возникновения АНГБК при ревматоидном заболевании необходимо было выяснить возможную связь остеонекроза костей с действием ГКС на жировой обмен, ведущий к повышению липидов крови, и последующей жировой эмболией артерии головки бедра. Этим объясняется и повышение внутрикостного давления, препятствующего нормальному кровообращению в этом районе.
В развитии патологии тазобедренного сустава участвуют все его компоненты. Воспалительно-дегенеративные поражения мышечно-связочного аппарата, несущего наибольшую нагрузку, проявляются болью и обусловливают развитие сгибательных контрактур. Вовлечение синовиальных оболочек и сосудов, а затем и изменения костной ткани со всеми свойственными воспалению признаками деструкции делают процесс практически необратимым .
Первый признак АНГБК- боль, характеризующаяся неопределенной локализацией, и склонность к широкой иррадиации: в область поясницы и ягодицы, голени; в паховую область, а особенно часто (до 70% случаев) - в область коленного сустава. Именно эти отдаленные болевые ощущения воспринимаются как основные и легко уводят от правильного диагноза. При атипичной локализации боли возникает необходимость дифференцирования асептического некроза от пояснично-крестцового радикулита. Вначале боль малоинтенсивна, появляется при ходьбе, плохой погоде и исчезает в покое, постепенно становится постоянной и более интенсивной, усиливаясь при нагрузке. После периода обострений порой наступает облегчение, но затем симптомы заболевания нарастают. В ряде случаев начало заболевания может быть внезапным.
Во время осмотра, даже в ранние сроки заболевания, определяется заметная атрофия мышц бедра, а также уплощение ягодичных мышц на стороне поражения. По мере прогрессирования заболевания атрофия мышц нарастает, являясь чуть ли не патогномоничным синдромом, присущим АНКТ .
Одни из наиболее ранних симптомов заболевания - ограничения ротационных движений бедра, особенно внутренней ротации (80–85% случаев), сопровождающиеся болевым синдромом. Затем отмечается ограничение отведения, а в последнюю очередь - уменьшение подвижности в сагиттальной плоскости. Это объясняется тем, что на первых порах остеонекроз по существу является внесуставным заболеванием, поскольку патологический процесс локализуется в субхондральной зоне кости под толщей интактного суставного хряща, очень долго сохраняющего свою жизнеспособность, и таким образом обеспечивающего на длительный срок хорошую функцию сустава .
Весьма характерна для АНГБК его двусторонняя локализация (50–67% случаев). Зачастую патологический процесс, начавшись на одной стороне, в 90% случаев в течение 1 года возникает и на другой.
Преимущественное поражение у лиц мужского пола (80–90%) также можно использовать в качестве диагностического признака АНКТ.
Общее состояние у больных с асептическим некрозом не меняется, клинический анализ крови остается в норме.
Пионером лучевой диагностики является рентгенологический метод, который оказался универсальным способом исследования. Однако следует признать, что рентгенологический диагноз опаздывает, относительно предполагаемого клинического. Выявление начальных признаков патологических изменений в тазобедренных суставах является весьма сложной диагностической задачей. essay writing Важное значение в ранней диагностики поражения костей отводится радионуклидным методам. Сцинтиграфию широко используют для диагностики АНГБК. Аваскулярный участок в проксимальном эпифизе бедренной кости при АНГБК (так называемая зона ишемии) на сцинтиграммах проявляется снижением накопления радиофармпрепарата в зоне некроза с первых недель заболевания. С внедрением в клиническую практику компьютерной томографии появилась возможность по-новому, на более высоком уровне, оценить взаимоотношения костей, образующих тазобедренный сустав, качественно оценить плотность костной ткани головки бедренной кости.
Клиника и диагностика АНГБК на ранних стадиях трудны, при этом часто отмечаются диагностические ошибки. В большинстве же случаев пациенты лечатся по поводу «поясничного остеохондроза», «радикулита» или «ишиаса», «артроза» коленного сустава. Каждому третьему больному диагноз не устанавливается вовсе.
Диагностика АНГБК имеет ступенчатый характер. Наиболее консервативный метод - рентгенологический, в поддержку которого используют сцинтиграфию и другие методы исследования .
Лабораторные исследования пациентов свидетельствуют о нарушении капиллярного кровотока, повышенном внутрикостном давлении, синдроме гиперкоагуляции, нарушении вегетотрофической регуляции у этих больных.
Диагностика АНГБК состоит из двух этапов. На первом этапе при наличии жалоб на боль в области тазобедренного сустава, бедра и даже коленного сустава необходимо провести рентгенографию обоих тазобедренных суставов. На поздних стадиях асептического некроза этого исследования вполне достаточно. На рентгенограммах будет четко виден участок некроза, его форма и величина. Однако на ранних стадиях асептического некроза (даже в случае сильно выраженной phone spy for windows phone боли) на рентгенограммах тазобедренных суставов может не быть абсолютно никаких изменений. Поэтому в таких случаях обязательным является проведение специального исследования, называемого МРТ тазобедренных суставов. Только МРТ может выявить даже самый минимальный очаг АНГБК. Данное исследование является абсолютно безвредным и не использует рентгеновского излучения .
Выбор метода лечения при АНГБК, в первую очередь, зависит от стадии заболевания на момент установления диагноза. В настоящее время существует 5-стадийная характеристика патологических изменений. При первой стадии некроза рентгенологическое исследование не дает положительных результатов. Головка бедренной кости сохраняет присущую ей форму, костная структура также не изменена. При гистологическом же исследовании выявляется картина некроза губчатого вещества головки и ее костного мозга. Эту стадию некоторые авторы называют «дорентгеновской», «немой» или «теоретической» . Хотя второе определение неправомерно, поскольку клинически уже на этой стадии могут быть боль, ограничение движений в суставе, мышечная атрофия и др. Это свидетельствует о том, что отсутствие рентгенологических признаков заболевания не исключает наличия патологического процесса и требует дальнейшего исследования и динамического наблюдения. Вторая стадия импрессионного перелома характеризуется множеством микроскопических переломов на фоне патологических изменений (некротизированной) костной ткани. Рентгенологически на этой стадии головка бедренной кости гомогенно затемнена и нет структурного рисунка, высота ее по сравнению со здоровой стороной снижена, поверхность местами имеет вид уплотненных фасеток, суставная щель расширена. МРТ-исследование позволяет определить некротический дефект в головке бедренной кости. Третья стадия характеризуется как стадия рассасывания или «секвестрация». Головка еще более уплощается и состоит из отдельных бесструктурных изолированных фрагментов неправильной формы и величины, суставная щель еще более расширяется. Шейка бедренной кости укорочена и утолщена. В четвертой стадии, обозначенной как стадия репарации, происходит восстановление губчатого костного вещества головки. Рентгенологически секвестроподобные участки уже не видны, обрисовывается тень головки бедра, но структура кости еще не прослеживается, длительное время могут прослеживаться округлые кистовидные просветления. Наконец, пятая, конечная стадия (стадия вторичного деформирующего артроза) характеризуется рядом вторичных изменений по типу деформирующего артроза. Костная структура головки на этой стадии прослеживается, но форма ее значительно изменена, она уплощена, расширена в диаметре, поэтому суставная впадина ее не прикрывает, конгруэнтность суставных поверхностей нарушена. Видны краевые костные разрастания и вторичные дистрофические кисты.
Некоторые авторы придерживаются другого деления на стадии. Так, А.А. Корж и соавторы (1982) выделяют лишь 3 стадии процесса. Имеется деление заболевания на 6 и даже на 7 стадий.
Такое деление на стадии является относительным, поскольку процесс развивается динамически, одна стадия переходит в другую и не имеет строго очерченных границ. Тем не менее, с практической точки зрения такое деление необходимо. Каждая стадия характеризует степень и глубину патологического процесса, показывает, в каком направлении он развивается, то есть дает возможность прогнозировать в какой-то степени дальнейшее развитие процесса. В зависимости от этого и решается вопрос о тактике и выборе метода лечения. Обзорная рентгенография имеет относительное диагностическое значение на стадии деструкции структуры головки бедренной кости (особенно учитывая плохое качество снимков). В начальной стадии заболевания большое значение имеют клинические проявления и специальные методы исследования МРТ и компьютерная рентгеновская томография. Чувствительность МРТ-исследования достигает 90–100% в начальных стадиях заболевания.
Определенную диагностическую ценность имеют ультрасонография, радионуклидное исследования и лечебно-диагностическая пункция с измерением внутрикостного давления.
Основанием к проведению специальных методов исследования является боль в области тазобедренного сустава, особенно боль в паховой области с иррадиацией по бедренному нерву в область коленного сустава. Нередко патология тазобедренного сустава проявляется в виде нечеткой отраженной боли в коленном суставе. Особенное внимание следует обращать на пациентов, которые потенциально находятся в группах риска: мужчины в возрасте от 20 до 50 лет; лица, перенесшие травму или операцию тазобедренного сустава; пациенты с системными заболеваниями соединительной ткани (РА, СКВ, артериит); лица, apps to spy on someones phone длительно принимающие кортикостероиды; пациенты, злоупотребляющие алкоголем; лица с различными видами анемии; пациенты, имеющие патологию свертывающей системы крови; больные, получавшие радиационную или химиотерапию, а также с острым и хроническим панкреатитом.
ЛЕЧЕНИЕ
Лечение пациентов с АНГБК должно быть комплексным и дифференцированным в зависимости от стадии и клинического проявления заболевания, а прогноз заболевания зависит от ранней диагностики заболевания, распространенности остеонекроза и адекватной тактики лечения. Следует учитывать возможность двустороннего поражения тазобедренных суставов у большинства пациентов.
Медикаментозное лечение
В начальных стадиях заболевания патогенетически обоснованным является применение сосудистых препаратов для уменьшения ишемических изменений в головке беренной кости, нормализации реологических свойств крови, устранения микротромбозов. Такими свойствами обладает дипиридамол. Аналогичный эффект может быть получен при применении препаратов ксантинола никотината курсом 1–3 мес .
Регуляторы кальциевого обмена. Препараты этидроновой кислоты способствуют ремоделированию нормальной костной ткани в сочетании с альфакальцидолом и препаратами кальция (из расчета 1,5 г/сут). Курс лечения - 8 мес .
Хондропротекторы - препараты, восстанавливающие метаболизм суставного хряща в сочетании с витаминами группы В (В 6 , В 12) - применяются курсами 1–2 раза в год.
Хирургическое лечение
Несмотря на успехи хирургического лечения (чрезвертельная ротационная остеотомия, предупреждающая коллапс головки бедренной кости в 95% случаях, субхондральная аутопластика головки бедра), АНГБК является прежде всего проблемой амбулаторной ортопедии . К сожалению, полное восстановление сустава, как правило, не наступает, однако в большинстве случаев возможно достижение вполне приемлемого исхода заболевания: предотвращение поражения контралатерального сустава; уменьшение деструктивных процессов в головке бедра и вторичного коксартроза; порочных установок бедра в положении сгибания, приведения и избыточной ротации; минимального ограничения объема движений в тазобедренном суставе; хорошего функционального состояния мышц и нерезко выраженного болевого синдрома.
Важное место в комплексном лечении АНГБК занимают реабилитационные мероприятия, что в последующем улучшает качество жизни пациентов.
Список использованной литературы
1. Атманский И.А.
(2006) Клинико-биомеханическое обоснование реконструктивно-восстановительных вмешательств help me write a essay на бедренной кости при патологии тазобедренного сустава: Дис. … д-ра мед. наук. Курган, 395 с.
2. Ахтямов И.Ф., Коваленко А.Н., Юосеф А.И. и др.
(2006) Многоочаговый асептический некроз костей. Казан. мед. журн., 3: 171–174.
3. Берглезов М.А., Андреева Т.М.
(2006) Остеоартроз (этиология, патогенез). Вестн. травматол. ортопед., 4: 79–87.
4. Диваков М.Г.
(1990) Идиопатический асептический некроз головки. Совр. мед., 8: 92–96.
5. Зоря В.И.
(1994) Возможные причины асептического некроза головки бедренной кости у взрослых и вопросы его диагностики. Травматол. ортопед. России, 5: 46–53.
6. Ибатуллин И.А.
(2000) Гомеостаз и артериальная гипертезия. Сегментарное строение лимфатической системы и его клиническое значение: Руковод. для врачей. - 2-е издание, Медицина, Казань, 308 с.
7. Кильчевский Г.С.
(1963) Аваскулярные некрозы головки бедренной кости в эксперименте. Ортопед., травматол., 7: 30–34.
8. Корж А.А.
(1989) Керамические имплантанты при хирургическом лечении асептического некроза головки бедренной кости. Ортопед, травматол., 10: 1–3.
9. Коробков А.Я.
(1994) Асептический некроз головки бедренной кости у взрослых. Этиология и патогенез. Травматол. ортопед. России, 6: 111–119.
10. Митбрейт И.М., Голубенко Г.Н.
(2000) Асептический некроз головки бедренной кости у взрослых. Этиология, патогенез, выбор метода лечения: Сб. науч. тр. к 60-летию ГКБ № 13 «Актуальные вопросы практической медицины», РГМУ, Москва, с. 366–368.
11. Насонов Е.Л., Насонова В.А.
(ред.)
(2010) Национальное руководство. Ревматология, с.101–105.
12. Насонов E.Л.
(2002) Фармакотерапия ревматоидного артрита с точки зрения доказательной медицины: новые рекомендации. РМЖ, 6: 11–23.
13. Рейнберг С.А.
(1964) Рентгенодиагностика заболеваний костей и суставов. Т. 2. Медицина, Москва, 372 с.
14. Agarwala S.
(2005) Efficacy of alendronate, a bisphosphonate, in the treatment of AVN of the hip. A prospective open-label study. Rheumatology (Oxford). 44(3): 352–359.
15. Aldridge J.M.
(2004) Free vascularized fibular grafting for the treatment of postcollapse osteonecrosis of the femoral head. Surgical technique. J. Bone Joint Surg. Am., 86-A(Suppl. 1): 87–101.
16. Assouline-Dayan Y.
(2002) Pathogenesis and natural history of osteonecrosis. Semin Arthritis Rheum., 32(2): 94–124.
17. Babis G.C., Sakellariou V., Parvizi J. et al.
(2011) Osteonecrosis of the femoral head. Orthopedics, 34(1): 39.
18. Bluemke D.A., Petri M., Zerhouni E.A.
(1995) Femoral head perfusion and composition: MR imaging and spectroscopic evaluation of patients with systemic lupus erythematosus and at risk for avascular necrosis. Radiology, 197(2): 433–438.
19. Ito H.
(2007) Health-related quality of life in patients with systemic lupus erythematosus after medium to long-term follow-up of hip arthroplasty. Lupus, 16(5): 318–323.
20. Kawate K.
(2007) Indications for free vascularized fibular grafting for the treatment of osteonecrosis of the femoral head. BMC Musculoskelet. Disord., 8: 78.
21. Pritchett J.W.
(2001) Statin therapy decreases the risk of osteonecrosis in patients receiving steroids. Clin. Orthop. Relat. Res. 386: 173–178.
22. Slavkovic S.
(2005) Idiopathic avascular necrosis of the femoral head in adolescents - diagnostics and management. Acta Chir. Iugosl., 52(2): 43–48.
АСЕПТИЧНИЙ НЕКРОЗ КІСТКОВОЇ ТКАНИНИ В РЕВМАТОЛОГІЇ
Г.О. Проценко
Резюме. В оглядовій статті наведено дані вивчення складної проблеми в ревматологічній практиці - асептичного некрозу кісткової тканини. Недостатня поінформованість практичних лікарів щодо цієї патології, прихований, поступовий перебіг захворювання, відсутність чітких патогномонічних симптомів, особливості больового синдрому, тривале збереження рухливості в суглобі, що складають враження клінічного благополуччя, потребують подальшого вивчення цієї проблеми.
Ключові слова: асептичний некроз кісткової тканини, діагностика, лікування.
Avascular bone tissue necrosis in rheumatology
G.O. Protsenko
Summary. The recent scientific data about avascular bone necrosis in rheumatology are presented in the article. Incomplete knowledge of this problem by physicians, latent course of the disease, the absence of direct specific symptoms, pain syndrome peculiarities, long functional joint capacity, which create an impression of clinical prosperity, make the research of the condition actual.
Key words: avascular bone tissue necrosis, diagnostics, treatment.
Адреса для листування:
Проценко Галина Олександрівна
03680, Київ, вул. Народного ополчення, 5
ННЦ «Інститут кардіології ім. М.Д. Стражеска» НАМН України
Асептический некроз кости - это болезнь, которая вызывает некротические изменения в костной ткани без участия болезнетворных организмов. Вероятно, связано с нарушением кровообращения в определенной области костной ткани. Может возникать как у детей, так и взрослых, но в большинстве случаев отмечается в стадии быстрого роста длинных костей, а значит, в детско-подростковом периоде. Некроз может развиться в любой кости. В настоящее время известно до 40 различных форм, различающихся местоположением. Чаще всего проявляется болью в месте возникновения патологических изменений, а также снижением подвижности сустава.
Причины асептического некроза кости
Некроз коленного сустава...
Неизвестно, в чем причина болезни, хотя считается, что это связано с нарушением кровообращения в конкретной области костной ткани. Уменьшенный или заблокированный поток крови в сторону кости, может быть вызван различными факторами:
- травма, перелом или вывих может привести к повреждению соседних кровеносных сосудов, в результате чего развивается гипоксия и дефицит поступающих энергетических субстанций, что вызывает некроз;
- приток крови может уменьшиться в результате стеноза просвета сосуда . Причиной этого является накопление жировых клеток в стенках кровеносных сосудов и развитие , а также в результате накопления деформированных клеток крови в сосуде в случае ;
- в результате применения некоторых лекарственных препаратов , а также в ходе некоторых заболеваний, например, или повышения давления в кости, что приводит к ограничению притока крови в сторону кости.
Особенно уязвимы к асептическому некрозу кости являются:
- люди длительно применяющие глюкокортикостероиды;
- больные ревматоидным артритом;
- люди, у которых была диагностирован волчанка;
- люди, злоупотребляющие алкоголем в течение нескольких лет, поскольку происходит отложение жировых клеток в стенках сосудов, что влияет на приток крови к кости.
Детско-подростковая форма развивается на растущих костях, чаще всего, на таких, как голова бедренной кости, бугристость большой берцовой кости, головка второй плюсневой кости. Может включать в себя также и другие кости, например, позвоночник или таза. На данный момент известно 40 форм некроза костей у детей и подростков.
Симптомы, диагностика и лечение асептического некроза кости
Симптомы: сначала боль, которая проходит после отдыха, сниженная подвижность больного сустава, хромота, может появиться отек, болезненность при нажатии. Боль может излучать на другие части тела, например, при некроза кости таза боли излучают в пах или вниз, к колену.
Асептический некроз кости диагностируется при радиологическом исследовании. Лечение заключается в защите поврежденной кости от неблагоприятных механических воздействий и создание условий для восстановления мертвой кости с как можно меньшими отклонениями от нормального состояния.
Для симптоматического лечения используются нестероидные противовоспалительные препараты, чтобы уменьшить возникшую боль и уменьшить воспалительные реакции, которые сопровождают некроз кости. Также было показано, что прием бифосфатов, применяемых в лечении остеопороза, замедляет процесс омертвения кости. Рекомендуется также снижение физической активности той части тела, в которой присутствует некроз кости . В некоторых случаях необходимо хирургическое лечение.
Длительность заболевания зависит от того, когда оно появилось - от года до четырех лет. Шанс на полное излечение выше при внесуставном некрозе. В случае изменений суставов прогнозы менее благоприятны. Если болезнь обнаруживается слишком поздно или её не лечить, то в более позднем возрасте она приводит к дегенеративным изменениям и искривлениям.









