Нагноение под ногтем на руке у ребенка. Гнойная инфекция пальцев — чем опасна и как лечить
Панариций - это гнойное воспаление тканей пальца кисти, реже стопы. В большинстве случаев поражаются I, II, III пальцы. Согласно статистике панарицием чаще болеют люди в возрасте двадцати-пятидесяти лет, что связано, прежде всего, с активной трудовой деятельностью. Так, приблизительно 75% случаев заболевания вызваны производственной травмой и лишь 10% - бытовой, на 15% приходятся другие причины. Стоит отметить, что панариций нередко возникает и в раннем детском возрасте. И неудивительно, ведь дети очень любознательны, активны и нередко получают микротравмы кожи.
Оглавление:Причины панариция
Гнойное воспаление в тканях вызывается патогенными и условно-патогенными бактериями: стафилококком, стрептококком, энтерококком, протеем или синегнойной палочкой. Микроорганизмы попадают вглубь тканей пальца при всевозможных порезах, колотых ранах, занозах, укусах, ожогах, трещинах. На развитие гнойного воспаления влияют и сопутствующие факторы:
- Нарушение периферического кровообращения;
- Иммунодефицитные состояния.
Для рабочих людей такими усугубляющими факторами выступают влияние вибрации, переохлаждений, а также воздействие раздражающих химических веществ.

Кожа ладонной поверхности кисти плотно сращена с апоневрозом, их соединение обеспечивают фиброзные перемычки. Перемычки образуют замкнутые ячейки, наполненные жировыми клетками. Благодаря этому инфекция распространяется вглубь, а не вширь кисти. Эти анатомические особенности объясняют, почему гнойные процессы преимущественно локализуются именно на ладонной поверхности.
Симптомы панариция
В зависимости от местоположения гнойного процесса, а также его распространения выделяют следующие типы панарициев:
- Кожный;
- Подкожный;
- Подногтевой;
- Околоногтевой (паронихий);
- Сухожильный;
- Суставной;
- Костный;
 Первые четыре формы относят к поверхностному панарицию
, следующие четыре - к глубокому
. При поверхностных формах заболевания в клинической картине превалируют местные симптомы, а общие симптомы выражены слабо. А глубокие формы панариция способны сильно сказываться на общем самочувствии больного.
Первые четыре формы относят к поверхностному панарицию
, следующие четыре - к глубокому
. При поверхностных формах заболевания в клинической картине превалируют местные симптомы, а общие симптомы выражены слабо. А глубокие формы панариция способны сильно сказываться на общем самочувствии больного.
Клинические проявления зависят, прежде всего, от вида панариция.
 При этой форме заболевания гнойный процесс располагается в пределах кожи. Зачастую нагноение возникает в эпидермисе, при этом гной приподнимает роговой слой. В итоге на коже образуется гнойный пузырь. Волдырь окружен узким венчиком гиперемии. Сквозь стенку пузыря просвечивается желтый гной. Боль при этой форме панариция слабовыраженная.
При этой форме заболевания гнойный процесс располагается в пределах кожи. Зачастую нагноение возникает в эпидермисе, при этом гной приподнимает роговой слой. В итоге на коже образуется гнойный пузырь. Волдырь окружен узким венчиком гиперемии. Сквозь стенку пузыря просвечивается желтый гной. Боль при этой форме панариция слабовыраженная.
При этой форме болезни гнойное воспаление сосредотачивается в подкожно-жировой клетчатке. Опасность подкожного панариция в том, что гной из подкожно-жировой клетчатки способен распространяться на сухожильное влагалище, суставы, кости.
В большинстве случаев гнойный процесс сосредотачивается в области дистальной фаланги пальца на ладонной поверхности. Спустя пару суток, а иногда и нескольких часов после получения микротравмы в этой области появляется болезненность, которая затем трансформируется в пульсирующую боль, особенно усиливающуюся ночью, из-за чего нарушается сон.
Нередко у больного развиваются регионарный лимфаденит, слабость, повышение температуры тела.
Границы гнойного воспаления определяются по распространенности боли, устанавливаемой при нажимании на пораженный участок пальца кончиком пинцета.
В участке болезненности определяется уплотнение и покраснение кожи. Может присутствовать незначительная припухлость в области тыльной поверхности кисти.
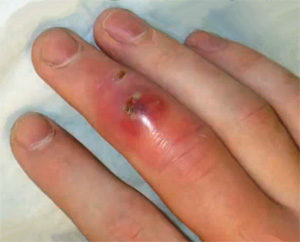
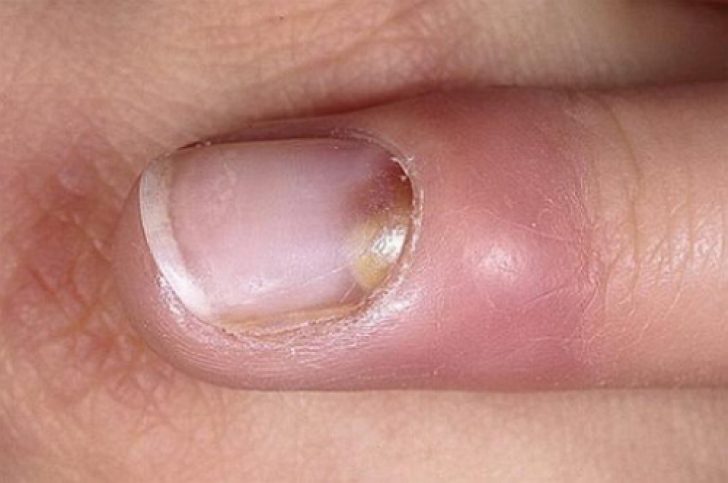 Инфицирование околоногтевого валика осуществляется из-за имеющихся заусениц, при нанесении микротравм во время маникюра. Гнойный процесс просачивается под ноготь, тем самым отслаивая его из ногтевого ложа. Околоногтевой валик и окружающая его кожа становятся отечными, припухлыми. Отмечается болезненность. При надавливании на пораженный участок на поверхность кожи выступает гной. При внимательном рассмотрении можно также увидеть гной под ногтевой пластиной.
Инфицирование околоногтевого валика осуществляется из-за имеющихся заусениц, при нанесении микротравм во время маникюра. Гнойный процесс просачивается под ноготь, тем самым отслаивая его из ногтевого ложа. Околоногтевой валик и окружающая его кожа становятся отечными, припухлыми. Отмечается болезненность. При надавливании на пораженный участок на поверхность кожи выступает гной. При внимательном рассмотрении можно также увидеть гной под ногтевой пластиной.
Процесс может преобразоваться в хроническую форму и затянуться на недели.
 Эта форма заболевания развивается вследствие попадания занозы под ноготь либо же инфицирования гематомы, образовавшейся в результате ушиба области ногтя. Под ногтевой пластиной визуализируется желтоватое скопление гноя, отмечается локальная болезненность. Кроме того, определяются покраснение и отечность в области околоногтевого валика. Человека беспокоят выраженная пульсирующая боль, заметно усугубляющаяся при опускании руки.
Эта форма заболевания развивается вследствие попадания занозы под ноготь либо же инфицирования гематомы, образовавшейся в результате ушиба области ногтя. Под ногтевой пластиной визуализируется желтоватое скопление гноя, отмечается локальная болезненность. Кроме того, определяются покраснение и отечность в области околоногтевого валика. Человека беспокоят выраженная пульсирующая боль, заметно усугубляющаяся при опускании руки.
Бактерии проникают в сухожильное влагалище сгибателя пальца при его повреждении всевозможными ранящими предметами либо же вследствие распространения гнойной инфекции из подкожной клетчатки. Появление гнойного экссудата в сухожильном влагалище провоцирует повышение в нем давления. Клинически это проявляется появлением сильной боли. Опасность в том, что повышение давления и выпот сдавливают кровеносные сосуды, а это способно повлечь за собой некроз сухожилия. В итоге необратимо нарушаются функции пальца.
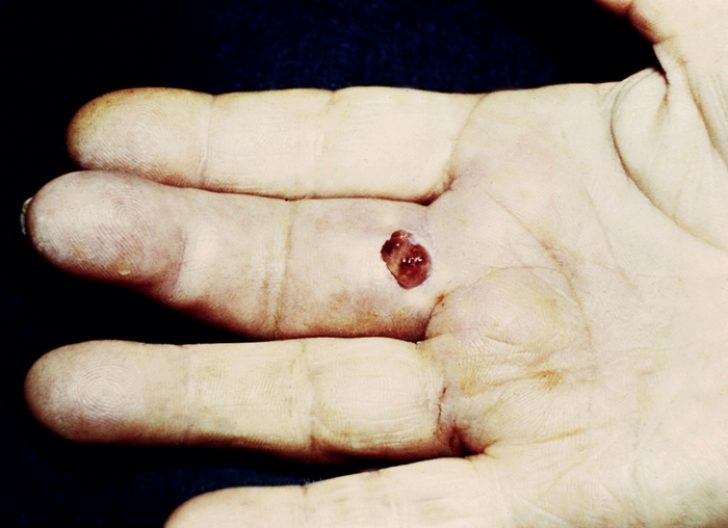 Гнойный процесс из сухожильных влагалищ І и ІІ пальцев способен перекидываться на глубокое клетчаточное пространство предплечья. А изолированное нагноение сухожильного влагалища І пальца способно распространяться на сухожильное влагалище V пальца, это явление получило название U-образной .
Гнойный процесс из сухожильных влагалищ І и ІІ пальцев способен перекидываться на глубокое клетчаточное пространство предплечья. А изолированное нагноение сухожильного влагалища І пальца способно распространяться на сухожильное влагалище V пальца, это явление получило название U-образной .
Сухожильный панариций протекает с сильной пульсирующей болью. Боль возникает при пальпации по ходу сухожильного влагалища. Пораженный палец красный, увеличен в размерах, полусогнут, а при попытке разгибания возникает мучительная боль.
 Эта форма болезни возникает в результате занесения микроорганизмов непосредственно в саму кость при ранении, но чаще в результате распространения гнойного процесса на надкостницу при подкожном панариции.
Эта форма болезни возникает в результате занесения микроорганизмов непосредственно в саму кость при ранении, но чаще в результате распространения гнойного процесса на надкостницу при подкожном панариции.
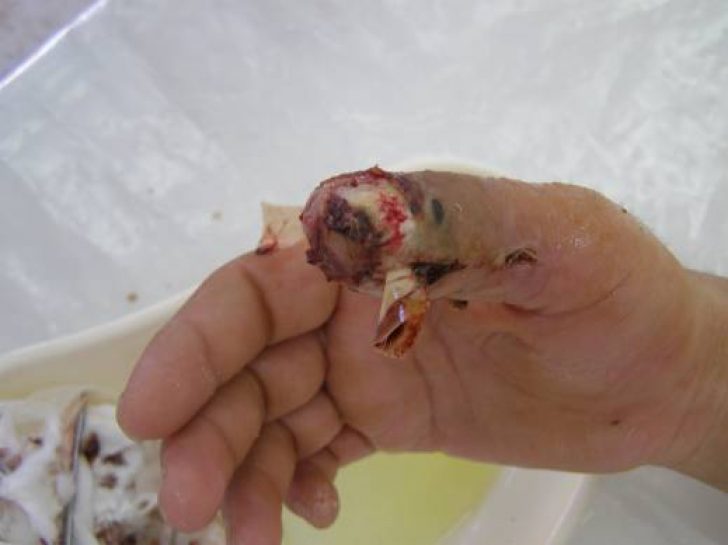
Костный панариций зачастую поражает ногтевую фалангу. Палец немного согнут, малейшие движения приводят к усилению боли. Гнойный выпот приводит к сдавлению сосудов, а также отслойки надкостницы. В результате происходит омертвление костной ткани. Даже после дренирования гнойного очага (оперативного или спонтанного), воспалительный процесс может обрести хронический характер благодаря инфицированной омертвевшей костной ткани. При длительном течении недуга ногтевая фаланга увеличивается в объеме и булавовидно утолщается.
Костный панариций протекает с интоксикационными симптомами в виде слабости, повышения температуры, лимфаденита.
 Эта форма заболевания развивается вследствие инфицирования полости сустава при нанесении колотой раны в этой области или при переходе гнойного процесса с мягких тканей или прилегающей фаланги. Примечательно, что появление гнойного выпота приводит к быстрому разрушению элементов суставного аппарата. Поэтому полноценного восстановления функции сустава даже после излечения зачастую не происходит.
Эта форма заболевания развивается вследствие инфицирования полости сустава при нанесении колотой раны в этой области или при переходе гнойного процесса с мягких тканей или прилегающей фаланги. Примечательно, что появление гнойного выпота приводит к быстрому разрушению элементов суставного аппарата. Поэтому полноценного восстановления функции сустава даже после излечения зачастую не происходит.
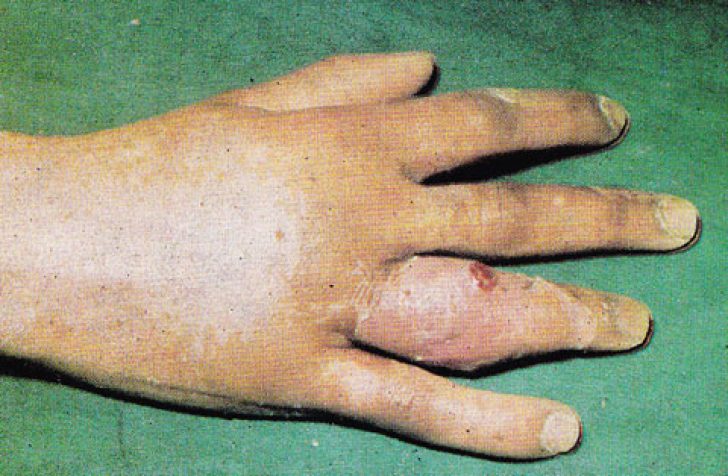
В области сустава появляются припухлость и болезненность, которые вскоре распространяются уже на весь палец. Из-за разрушения суставных элементов возникают патологическая подвижность сустава, а также крепитация при движениях. Ухудшается и общее самочувствие человека: появляются слабость, повышение температуры тела, лимфаденит.
 Это наиболее тяжелая форма болезни, протекающая с поражением кожи, подкожной клетчатки, сухожилий, суставов и костей. Развивается как осложнение кожного, суставного, костного панариция, что возможно, если больной не обратился своевременно к врачу или при наличии общих заболеваний, усугубляющих течение панариция.
Это наиболее тяжелая форма болезни, протекающая с поражением кожи, подкожной клетчатки, сухожилий, суставов и костей. Развивается как осложнение кожного, суставного, костного панариция, что возможно, если больной не обратился своевременно к врачу или при наличии общих заболеваний, усугубляющих течение панариция.
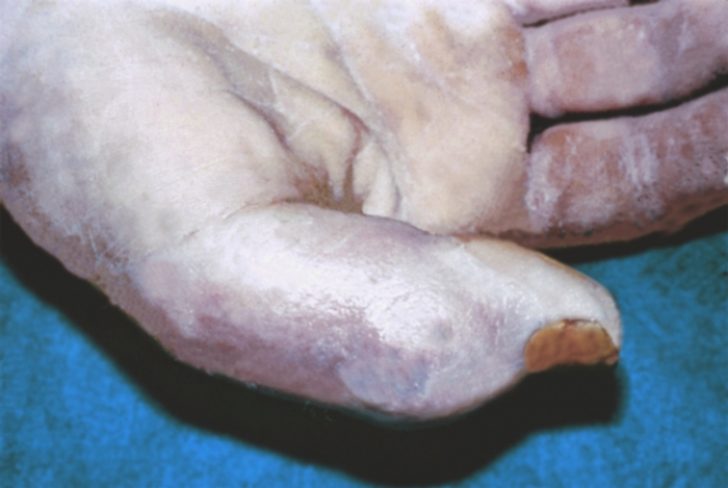
Пораженный палец сильно увеличен и даже деформирован. Кожа пальца натянута, цианотично-багровая, что свидетельствует о выраженном нарушении кровообращения. Палец принимает полусогнутое положение. Нередко на его поверхности образуются свищи, через которые выделяется гной.
Больной ощущает выраженную слабость, отмечаются повышение температуры, лимфаденит.
 При поверхностных формах панариция на начальных этапах возможно консервативное лечение с помощью антибактериальных средств и НПВС, физиотерапии, ванночек с гипертоническим раствором соли. К сожалению, больные зачастую не обращаются к врачу в этот период, надеясь, что болезнь сама пройдет. Но уже спустя пару дней гнойный процесс набирает обороты. Хирурги руководствуются правилом первой бессонной ночи, которое звучит так: если больной не спал ночь из-за болей в пальце, значит пора оперировать.
При поверхностных формах панариция на начальных этапах возможно консервативное лечение с помощью антибактериальных средств и НПВС, физиотерапии, ванночек с гипертоническим раствором соли. К сожалению, больные зачастую не обращаются к врачу в этот период, надеясь, что болезнь сама пройдет. Но уже спустя пару дней гнойный процесс набирает обороты. Хирурги руководствуются правилом первой бессонной ночи, которое звучит так: если больной не спал ночь из-за болей в пальце, значит пора оперировать.
Операция должна проводиться как можно раньше, поскольку распространение гнойного процесса вглубь может привести к некрозу тканей.
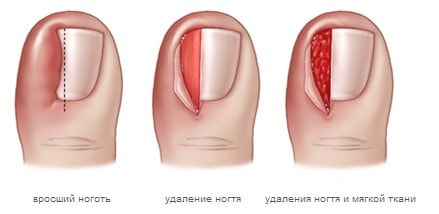
При кожном панариции хирург удаляет ножницами отслоенный слой эпидермиса, а затем прикладывает повязку с антисептиком.
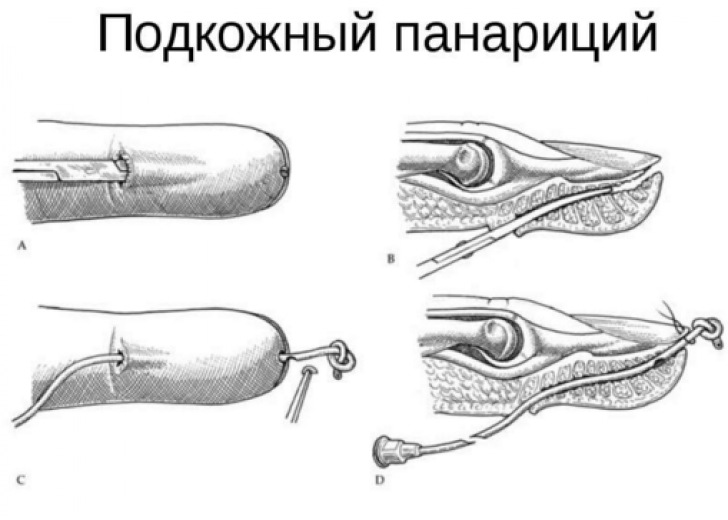
При подкожном панариции хирург наносит параллельные разрезы соответственно гнойному очагу, а на ногтевых фалангах - клюшкообразные разрезы. После вскрытия гнойника, врач иссекает некротизированную клетчатку и рассекает фиброзные перемычки, чтобы вскрыть клетчаточные ячейки. Полость дренируется через два разреза. Затем накладывается повязка, палец иммобилизуют в необходимом положении.
Для лечения околоногтевого панариция гнойную полость вскрывают, удаляют некротические мягкие ткани околоногтевого валика, после прикладывают повязку с антисептиком. Если под основанием ногтя скопился гной, осуществляют удаление ногтевой пластины. После операции нужно прикладывать повязки с мазью. То же проделывают и при подногтевом панариции.
Панарицием принято называть воспалительный процесс с появлением гнойных масс на коже пальцев руки, и в более редких случаях ноги. Другие гнойнички и язвы, сопровождающиеся скоплением гноя на пальцах и ладонях, но не находящиеся поблизости зоны роста ногтевой пластины и к группе данных патологий не относится.
Причины
Основной причиной воспалительного процесса считается попадание патогенной микрофлоры в ткани, при нарушении целостности кожного покрова. Даже самая незаметная ранка, может стать причиной очага инфекции. Поэтому не откладывайте в долгий ящик решение вылечить этот недуг, особенно если он обнаружен у новорожденного или маленького ребенка. Появление панариция сопровождается болезненными ощущениями, отечностью, иногда потерей функциональности пальца.
Если вовремя среагировать на появление болезненности и покраснение области окружающую ногтевую пластину возможно купирование инфекции на ранней стадии местными средствами. Если запустить патологический процесс до стадии нагноения, то лечение возможно только в условиях поликлиники. В связи с особенностями структуры волокон, окружающих ноготь, существует высокий риск распространения гнойничковой инфекции на костные ткани, суставы, а также сухожилия.
Этиология
Данный тип кожного заболевания имеет бактериальную этиологию, реже вирусную (герпетический). Возбудителями инфекции чаще всего , реже он имеет стрептококковую этиологию. Попадание инфекции происходит из-за наличия нарушений целостности кожного покрова. Заболеванием страдают и взрослые и дети, независимо от половой принадлежности. У детей частое возникновение очагов пиодермии на пальцах рук связывают с элементарным несоблюдением норм личной гигиены. Особенно часто панариций возникает у людей, у которых наблюдается привычка грызть ногти или избавляться от заусенцев без помощи маникюрных принадлежностей.
Поверхностная часть ладони соединяется с сухожилиями, благодаря которым рука может выполнять сгибательную и хватательную функцию. При повреждении кожи на пальцах инфекция достаточно быстро может достигать глубоких слоев и распространяться по пластам соединительных волокон и скоплений жировой клетчатки. Соединительные ткани окружают сухожилия, которые также начинают воспаляться. При длительном течении патологического процесса панариций может затрагивать не только поверхностные ткани, но также ногти, сухожилия, хрящи и костную ткань. Кроме того, когда инфекция затрагивает сосудистую сетку, прекращается нормальное кровоснабжение прилегающих участков и начинается некроз тканей.
Все этапы заболевания, начиная с первой стадии воспаления, проходят очень болезненно.
Если долго не лечить панариций пальца, можно столкнуться с таким явлением как пандактилит. Пандактилитом называют гнойно-воспалительный процесс, распространившийся на подкожные ткани ладони. Это редкое заболевание, наиболее эффективным методом лечения в данном случае является ампутация или экзартикуляция верхней фаланги пальца. Течение и развитие пандактилита не имеет однозначной формы и зависит от места локализации. Основными признаками данного заболевания является острый болевой синдром с выраженной пульсацией, выделение серозного вещества, и характерный для некроза синюшный цвет тканей.
Типология
Классифицируют данное заболевание зависимости от места локализации и типа пораженных тканей.
Кожный
Острое гнойно-воспалительное заболевание верхних кожных покровов в зоне фаланги пальцев на руке или ноге. Патологический гнойный процесс может развиваться как с внешней, так и с внутренней стороны фаланги. Статистика дерматологов показывает, что чаще встречается кожный панариций верхней (дистальной) фаланги и в более редких случаях остальных фаланг. Для данной формы патологии типично образование нагноения в утолщении дермы в области сосочкового эпителия и эпидермиса. Именно эти ткани первыми воспаляется при обморожении или термических ожогах. Такая склонность этих участков к патологическим изменениям связана со строением тканей и связями между ними. Именно в этих слоях чаще всего формируются экссудаты (новообразования, наполненные межтканевой жидкостью).
Внешне больному может показаться, что патология носит легкую форму, и может пройти сама по себе без применения лечебных мер. К основным симптомам (боль, покраснение, натянутость кожи) может добавиться высокая температура. А воспаление часто затрагивает лимфатические протоки, вызывая тем самым лимфаденит.
Терапия кожного панариция происходит посредством вскрытия гнойничка, иссечения отслоившегося участка эпидермиса и перевязкой. Несмотря на все принятые меры, заболевание может прогрессировать даже после удаления очага и промывки антисептическим средством. Таким образом, он может плавно перетекать в хроническую форму, а операции по иссечению очагов повторяться циклически.
 Удаление тканей подвергшихся влиянию некроза проходит под местным наркозом. Пораженный участок обрабатывают антисептиком. Далее проводится вскрытие экссудата, и рана тщательно промывается антисептиком и зашивается. Далее на палец накладывают повязку.
Удаление тканей подвергшихся влиянию некроза проходит под местным наркозом. Пораженный участок обрабатывают антисептиком. Далее проводится вскрытие экссудата, и рана тщательно промывается антисептиком и зашивается. Далее на палец накладывают повязку.
В целом операция длится не более 10-15 минут. После проведения хирургического вмешательства больному назначают курс антибактериальной терапии. Также врачи рекомендуют употреблять больше витаминосодержащих продуктов и пить достаточное количество жидкости. Трудовую деятельность на период от 5 до 10 дней следует ограничить.
Важным моментом при проведении операции является внимательное изучение всего пальца на предмет замаскированных форм очагов инфекции.
В медицинской терминологии такие скрытые воспаления называют «панариций-запонка». Его считают смешанной формой кожного и подкожного типов заболевания. Выглядит такой панариций как небольшое точечное отверстие, которое носит втянутый характер, а в сердцевине углубления находится гнойник в виде стержня.
Иссечение панариция-запонки происходит по той схеме, что и обычного кожного, но при этом на края раны накладывают расширители и вырезают стержень гноя по всей его длине и удаляется вся омертвевшая ткань. Область поражения промывается антисептиком. Данная форма, только в редких случаях поражает костные и хрящевые волокна.
Паронихий или околоногтевой панариций
Возникновение гнойного очага инфекции в области роста ногтевой пластины. К появлению паронихии может привести самое незначительное повреждение кожного покрова. В зависимости от этиологии данный тип панариция может сопровождаться отеком и изменением цвета околоногтевого валика, острой болью, образованием гнойничков, язвочек, шелушений и корочек. Паронихий считается более легкой стадией развития ногтевого панариция. Терапию следует начинать при первых признаках покраснения и воспаления околоногтевого валика, это позволит избежать осложнения в виде нагноения и некроза ногтевой пластины. Основным методом предотвращения распространения инфекции при возможном паронихии пальца, является примочка с раствором салициловой кислоты или опустить палец на несколько минут в раствор фурацилина, а после наложить стерильный пластырь.
 К основным факторам способствующим развитию паронихия причисляют влияние химических составляющих средств для уборки, обморожение или ожог, осложнения хронических дерматозов, вторичные проявления инфекции (сифилис), патологии эндокринного характера, нарушение правил ухода за кожей рук, неправильное обрезание ногтей, ношение неудобной обуви, заражение маникюрными приборами.
К основным факторам способствующим развитию паронихия причисляют влияние химических составляющих средств для уборки, обморожение или ожог, осложнения хронических дерматозов, вторичные проявления инфекции (сифилис), патологии эндокринного характера, нарушение правил ухода за кожей рук, неправильное обрезание ногтей, ношение неудобной обуви, заражение маникюрными приборами.
В свою очередь в практике дерматологов паронихии делят на следующие типологии:
- Сухой (проявляется повышенным шелушением кожи около ногтя, может наблюдаться минимальное нагноение, и появление твердой корочки).
- Турниоль (проявляется обильным скоплением гноя, может иметь как грибковую такт и смешанную бактериальную этиологию).
- Эрозийный паронихий (сначала появляются небольшие очаги гнойничков, которые лопаются и на их месте образуются язвы, как правило, данная форма патологии является вторичным проявлением сифилиса, пузырчатки и болезни Дюринга).
- Хронические паронихии – появляются при длительном течении обычного сухого, при этом, у больного наблюдается деформация ногтевой пластины, частичное или полное отсутствие кутикулы. Может иметь грибковую и смешанную бактериальную этиологию.
Для назначения адекватной терапии достаточно внешнего осмотра очага врачом дерматологом. При хроническом или язвенном паронихии обычно проводиться забор гнойного содержимого для выявления возбудителя патологического процесса.
Начальные стадии заболевания вполне успешно можно лечить дома, постоянно обрабатывая воспаленный участок кожи раствором салициловой кислоты или йода. При появлении утолщения и выраженном болевом синдроме необходима консультация врача, поскольку в этом случае терапия должна вестись с учетом скорости распространения инфекции и индивидуальных особенностей организма больного.
 панариций пальца на руке на фото
панариций пальца на руке на фото
Если паронихии являются вторичными проявлениями какой-либо патологии, лечение проводится комплексное. Назначаются препараты для лечения заболевания триггера, и местные антисептики. При выраженном гнойнике, проводится его вскрытие, обезораживание, и накладывается стерильная повязка или бактерицидный пластырь.
Подногтевой
Гнойничковая инфекция, которая развивается под ногтевой пластиной. Основной причиной возникновения данной формы заболевания является попадание инфильтратов под ноготь, вследствие травмы. Наблюдается чаще всего у людей со специфическим родом деятельности предполагающим контакт с мелкими острыми колющими предметами (швеи, столяры).
Подногтевой панариций может развиться не только по причине повреждения волокон костной ткани, но и как результат подногтевой гематомы. При этом он может долгое время носить бессимптомный характер, и только при накоплении большого количества серозных масс, давление которое они оказывают на близлежащие воспаленные участки, вызывает сильнейшую боль и дискомфорт. Данный вид патологии может носить, как обособленный характер, так и развиться на фоне других форм пиодермий.
У большинства людей мелкие травмы ногтевой пластины или околоногтевого пространства затягиваются сами по себе, не подавая признаков воспаления. Это связано в вовремя оказанной помощью, (своевременной дезинфекции ранки) и стабильным иммунитетом пострадавшего.
 У людей с выраженными нарушениями эндокринных и иммунных функций, все ранки заживают очень медленно и склонны воспаляться. К заболеваниям, которые снижают эти функции в организме, относят: ВИЧ, хронические дерматозы, сахарный диабет, беременность, хронические заболевания печени и органов ЖКТ.
У людей с выраженными нарушениями эндокринных и иммунных функций, все ранки заживают очень медленно и склонны воспаляться. К заболеваниям, которые снижают эти функции в организме, относят: ВИЧ, хронические дерматозы, сахарный диабет, беременность, хронические заболевания печени и органов ЖКТ.
Характерные симптомы подногтевого панариция:
- острая пульсирующая боль под ногтем;
- покраснение фаланги;
- изменение цвета ногтя;
- палец отечный;
- частичная потеря сгибательной функции.
Не редко данная форма заболевания развивается на воне околоногтевого панариция (см. выше).
При длительном течении заболевания, нарушается общее состояние больного: начинается лихорадка, потеря аппетита, появляется нервозность и общие признаки интоксикации (бледность, спутанность сознания, потеря аппетита).
Опасность подногтевого панариция на пальце руке или ноги заключается в том, что инфекция может затрагивать сосудистую и лимфатическую систему и быстро распространяться по всему организму, повлечь за собой некрозы и . При осложнении, возможно инфекционное поражение соседних пальцев, а также переход заражения на кисть, суставы и сухожилия. Что в свою очередь грозить потерей функциональности кисти, и в худшем случае хирургическим удалением пораженных тканей методом их иссечения, возможно даже ампутации пальца ли кисти.
В домашних условиях при обнаружении гнойничка под ногтем можно принять следующие меры:
- Приготовить ванночку со слабым раствором перманганата калия.
- Пропарить в ней палец в течение 5-7 минут.
 Если наблюдается отслоение ногтя и можно увидеть гной можно аккуратно с помощью стерильного шприца залить очаг раствором салициловой кислоты, фурацилина или перекисью водорода. Важно ни в коем случае не пытаться выдавить гной или механически повредить очаг. В домашних условиях нужно прибегать только щадящей обработке.
Если наблюдается отслоение ногтя и можно увидеть гной можно аккуратно с помощью стерильного шприца залить очаг раствором салициловой кислоты, фурацилина или перекисью водорода. Важно ни в коем случае не пытаться выдавить гной или механически повредить очаг. В домашних условиях нужно прибегать только щадящей обработке.
Если у больного не наблюдается сопутствующих инфекционных заболеваний или нарушений иммунной системы, то вышеперечисленные меры могут помочь избавиться от гнойничка под ногтем на пальце.
Если вышеприведенные методы обработки не помогли, и болезненность очага продолжает нарастать, необходимо в срочном порядке обратиться к инфекционисту, либо к дерматологу.
Доктор назначает прием ванночек с антибактериальными препаратами, прием антибиотиков широкого спектра действия внутрь и местно, и антисептические повязки. При обширном поражении тканей и выраженном некрозе необходимо срочное хирургическое вмешательство. Такая операция проводиться под местной анестезией, ноготь удаляется, гнойные массы промываются раствором йода 2.5 %, проводится иссечение нездоровых волокон. Зачастую после удаления ногтя, новый ноготь уже не вырастает, и область проведения операции зарастает соединительной и мышечной тканью.
Подкожный панариций
Гнойничковая патология, при которой гнойные массы накапливаются в подкожно жировой прослойке в области фаланг или подушечек пальцев. Чаще всего подкожный панариций наблюдается на концевой фаланге. Как и другие формы этого заболевания, подкожная, может осложняться поражением близлежащих тканей, сосудов и лимфатической системы.
Симптоматика
Основные симптомы:
- ощущение пульсации в фаланге;
- покраснение и характерная втянутость кожи;
- отечность;
- болезненные ощущения при сгибании пальца или пальпации участка.
 Дополнительными симптомами, которые часто встречаются при данной форме, являются: повышение температуры, головная боль, судороги, тошнота, повышенная потливость, нервозность.
Дополнительными симптомами, которые часто встречаются при данной форме, являются: повышение температуры, головная боль, судороги, тошнота, повышенная потливость, нервозность.
Диагностировать патологию можно с помощью осмотра и сбора данных о симптоматике.
Лечение панариция на пальце руки или ноги проводиться консервативными методиками: распаривающие ванночки, местные мази и гели с бактерицидными свойствами, примочки, вытягивающие гнойные массы, стерильные повязки и пластыри.
В большинстве случаев воспалительный процесс, возможно побороть, не прибегая к хирургическим методам. Если острая гнойная инфекция продолжает прогрессировать, несмотря на все принятые меры, проводится хирургическое вмешательство. Гнойничок вскрывают с помощью специально мало травмирующего прибора, рану дренируют, промывают антисептиком и зашивают, предварительно вырезав все поврежденные волокна.
Костный
Чаще всего является вторичным проявлением одного из основных видов панариция. Характеризуется тем, что гнойничковая инфекция распространяется хрящевые и костные волокна. Основной причиной заболевания считается распространение инфекции в тканях кости. Если, в качестве триггеров исключаются вышеперечисленные формы заболевания, то причинами воспалительных процессов могут являться трещинки и микротравмы кости, осложнение после операции, нарушение кровоснабжения (как правило, вследствие гематомы или отека). Осложнениями данной формы патологии являются нарушения функций опорно-двигательной системы, артроз, и даже абсцесс крови и сосудов.
Гнойничковая инфекция способна довольно быстро разрушать костную ткань и стать причиной более сложных травм (переломов, искривлений и трещин).
 К основным симптомам костного панариция можно отнести:
К основным симптомам костного панариция можно отнести:
- болевой синдром, независимо от положения пальца и активности;
- высока температура, лихорадка;
- отечность пораженного участка;
- изменение цвета кожного покрова;
- ломкость и чувствительность кости;
- общие признаки инфекции (слабость, потливость, раздражительность);
- судороги.
В отличие от других форм заболевания костный, можно определить и подтвердить только с помощью рентгенологического исследования. Также необходим общий анализ крови для определения метода наиболее эффективной антибактериальной терапии.
Лечения данного заболевания проводиться только с помощью хирургического вмешательства, согласно рентгену проводиться вскрытие пораженного участка и вытравливание гнойных масс наружу. Далее оценивается ущерб, если фаланга не подлежит восстановлению, ее ампутируют.
Суставной
Гнойная инфекция поражающая область межфаланговых суставов, на пальцах рук и ног. Данная форма патологии, как правило, проявляется вследствие запущенных первичных форм гнойничковых дерматозов. К причинам проявления заболевания относят травмы и микротравмы пальца.
- боль при сгибании разгибании пальца;
- неправильная форма сустава;
- изменение цвета;
- сустав начинает «ездить».
Диагностировать заболевание можно при внешнем осмотре, при обширной локализации воспаления необходим рентген. Поскольку симптоматика данной формы панариция имеет схожие признаки с гнойным артритом, подагрой и ревматизма, проводятся общие анализы мочи и кровы для выявления возбудителя инфекции.
 Терапия при данной форме патологии всегда включает малоинвазийное хирургическое вмешательство, при котором проводиться очистка и дренирование пораженных участков тканей.
Терапия при данной форме патологии всегда включает малоинвазийное хирургическое вмешательство, при котором проводиться очистка и дренирование пораженных участков тканей.
После проведения всех процедур больному накладывается гипсовая повязка и назначается антибактериальная терапия, для профилактики рецидива.
Сухожильный панариций или тендовагинит
Воспалительный процесс, затрагивающий сухожилия руки или ноги и распространяющийся на соседние ткани и волокна. Данная форма, является вторичной и развивается по причине несвоевременного лечения кожного, язвенного, подкожного и других типов панариция.
Основными симптомами заболевания являются:
- отек пальца;
- невозможность разогнуть палец;
- острая боль;
- температура.
Осложнением патологии является полная потеря функции пальца, в более сложных случаях инфекция распространяется на сухожилия кисти. Для лечения используют комплексный подход: антибактериальную терапию и хирургическое иссечение очагов инфекции. После операции больному рекомендуется длительная физиотерапия, иначе восстановить функцию сухожилия невозможно и палец навсегда остается в полусогнутом состоянии.
Пальцы на руках наиболее подвержены всевозможным мелким травмам. В большинстве случаев после обнаружения ссадины или пореза человек даже не задумывается о необходимости обработки такого места антисептиком. Однако именно через такие мелкие ранки в организм попадают вредоносные бактерии, которые вызывают образование панариция. На пальце появляется нагноение. Как лечить панариций в зависимости от его вида, рассматривается ниже.
Виды панарици
Острый гнойный воспалительный процесс, развившийся в мягких тканях или на кожном покрове возле ногтя, называется панарицием. Способы лечения такого проявления, в том числе и в домашних условиях, зависят непосредственно от формы, в которой оно проявилось. При этом может применяться разное терапевтическое воздействие.
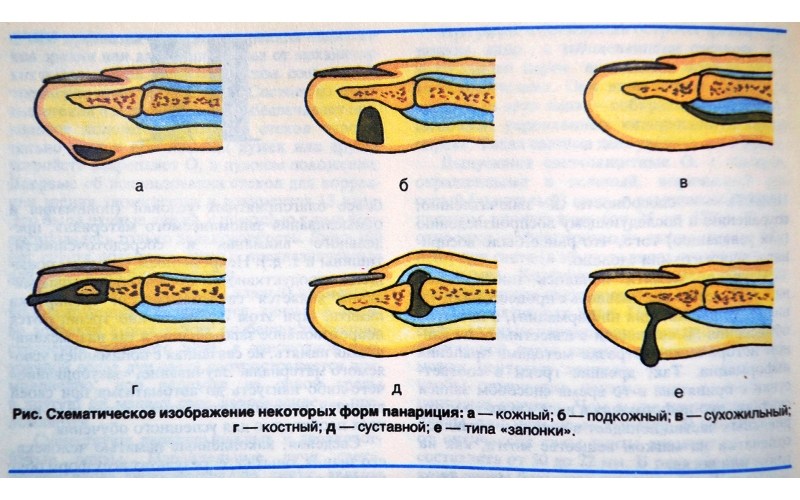
Формы панариции
Следует учитывать, что в некоторых запущенных случаях без хирургического вмешательства обойтись невозможно.
Панариций может проявляться в следующих формах:
- Кожная разновидность панариция. Проявляется на пальце около ногтя. Сначала возникает покраснение и некоторое жжение. Затем такие симптомы сменяются на образование отёка и появление периодических болей. Кожа в месте воспаления приобретает ярко-красный отёк. При этом скопившийся гной под верхним слоем кожного покрова образует пузырь, который постепенно увеличивается. При отсутствии должного лечения воспалительный процесс распространяется на ткани, расположенные глубже.
- Околоногтевая форма заболевания. Зачастую возникает из-за неправильного выполнения маникюра или при обрывании заусениц. Через 3-5 дней после получения микротравмы появляются болезненные ощущения и покраснение кожного покрова. При неглубоком проникновении инфекции в ткани возможно увидеть просвечивающуюся полосу гноя. Воспаление околоногтевого валика получило название паронихий.
- Ногтевая форма. Может проявиться из-за привычки грызть ногти или омертвевшие частицы кожного покрова вокруг ногтевых пластин. Также эта форма может проявиться при попадании занозы, а совместно с ней и инфекции под ноготь. Из-за воспалительного процесса появляется отёчность последней фаланги пальца. Давящий гной из-под ногтя в конечном итоге приводит к отслаиванию ногтевой пластины. Только в этом случае болевые ощущения начинают утихать.
- Подкожный панариций. Такая форма проявляется на кончике пальца со стороны ладони. Появляется отёчность и покраснение кожи. Образующийся в мягких тканях гной не может выделиться наружу из-за плотного кожного покрова на пальцах. Из-за этого, при отсутствии терапевтического воздействия, очаг воспаления распространяется на связки, сухожилия и костную ткань.
- Костная форма. Проявляется при отсутствии своевременного лечения предыдущих форм заболевания или из-за открытых переломов пальцев и последующего попадания инфекции. Эта форма возникает довольно редко. Однако проявляется резко в сопровождении очень неприятных симптомов.
- Суставная форма заболевания. Чаще всего проявляется совместно с костным панарицием. При этом согнуть воспалённый палец довольно трудно из-за боли и сильной отёчности.
- Сухожильная форма. Это тяжёлая разновидность заболевания. Возможна потеря двигательной способности, что приводит к инвалидности. Требуется серьёзное лечение, зачастую с применением хирургического вмешательства.
Первые две формы заболевания получили название поверхностный панариций. При таком развитии абсцесса гной скапливается под верхним эпидермиальным слоем кожного покрова пальца. Остальные формы относятся к глубокому панарицию, поскольку в развитие гнойного процесса вовлекаются внутренние ткани – сухожилия, связки и даже кости.
Симптомы
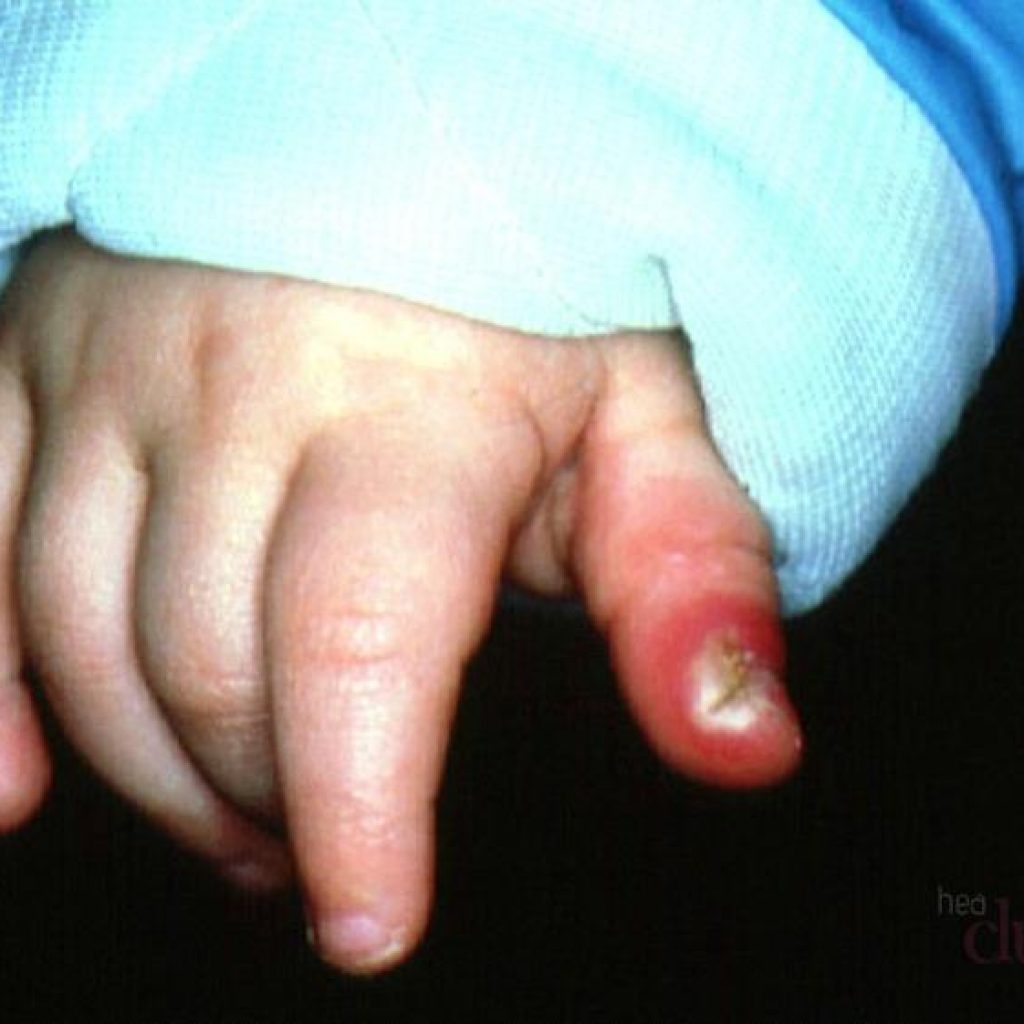 Фото панариции на пальце у ребенка
Фото панариции на пальце у ребенка 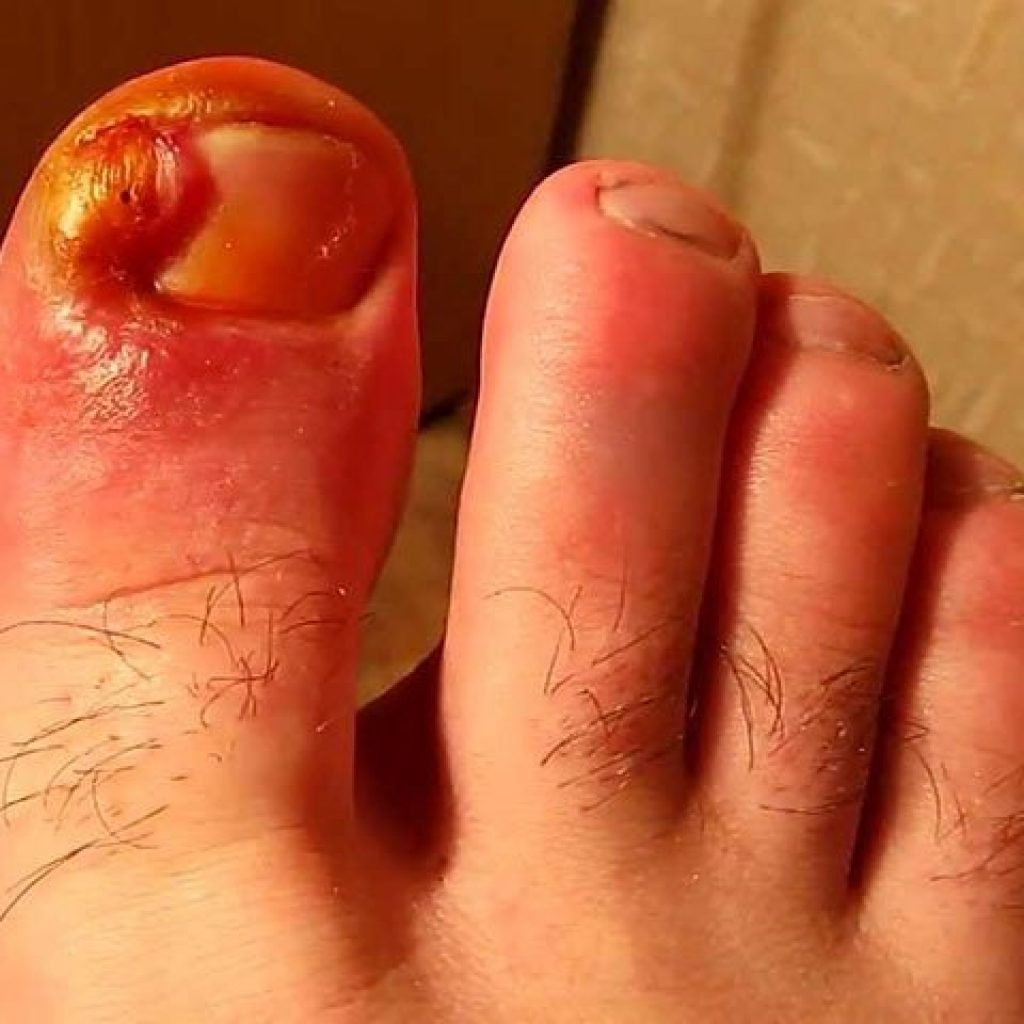
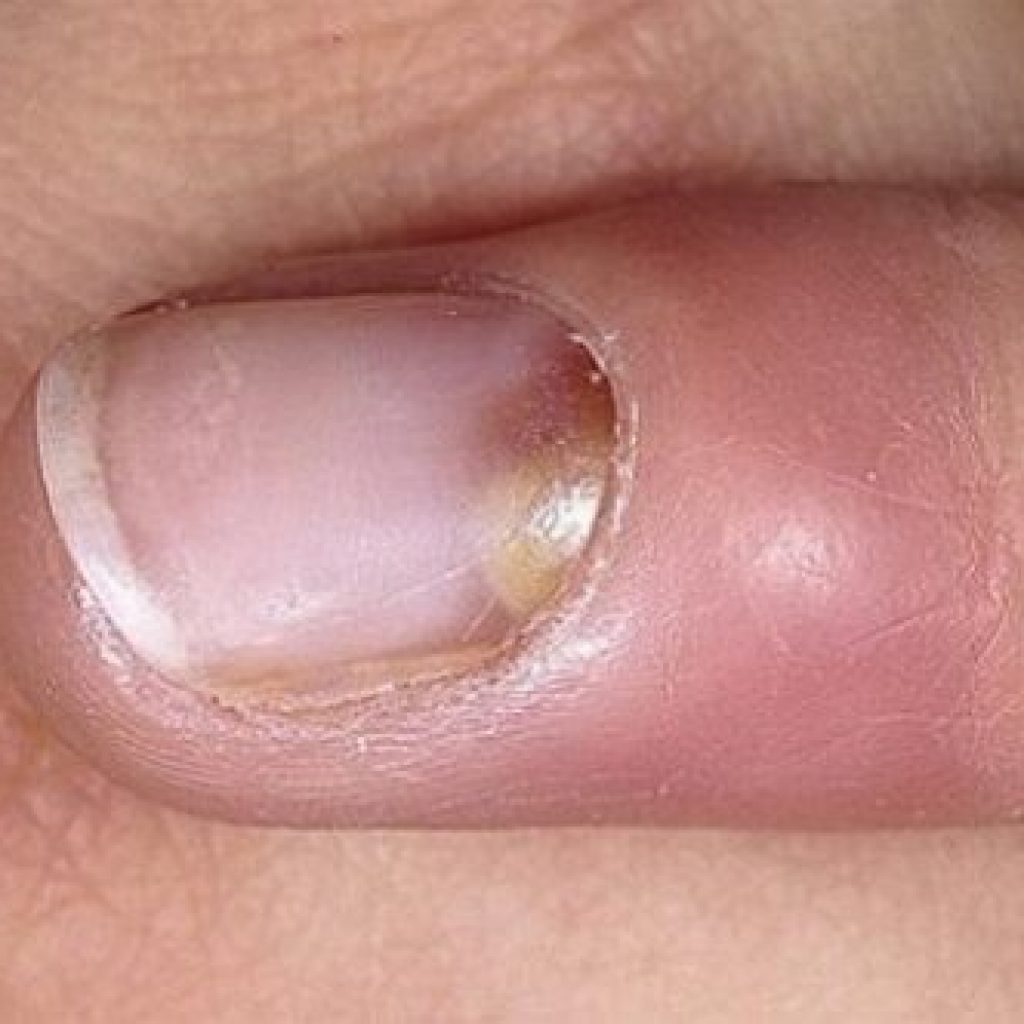

Развитие любого вида панариция чаще всего начинается в острой форме. При этом проявляются следующие симптомы:
- В месте, в котором локализуется воспалительный процесс, ощущается пульсирующая боль и подёргивания.
- Кожа в месте воспаления краснеет, появляются отёчность и опухоль.
- В месте абсцесса повышается температура кожного покрова.
- Через наружный покров кожи просвечивается гной (при поверхностном панариции).
- Возможно повышение температуры тела у больного, ощущение ломоты, озноба и слабости, появление головной боли.
- Появляются ограничения в двигательной способности пальца, его чувствительность может притупляться.
- Болевой синдром при возникновении глубокого панариция проявляется в нарастающей форме. По истечению суток боль может становиться невыносимой, не позволяющей заснуть или даже кратковременно отдохнуть. Работоспособность больного теряется.
Диагностические мероприятия для выявления панариция не сложные. Поверхностные формы определяются при внешнем осмотре. В случае развития глубокого панариция выполняется рентген. Наличие воспаления подтверждается при сдаче общего анализа крови.
При любой форме развития заболевания возможны проявления тяжёлых последствий для организма. Гноеродные микробы могут попасть из воспалительного очага в отдалённые органы. При этом их поражение сопровождается общим заражением крови. В связи с этим обращение к врачу является наиболее правильным решением при образовании панариция.
В случае отказа от лечения (мол, нарыв сам прорвётся) или неправильного его выполнения, кроме заражения крови, возможны следующие последствия:
- Воспалительный процесс может распространиться не только на мягкие ткани, но и на лимфатические (диагностируется при этом лимфоденит) и кровеносные сосуды.
- Потеря работоспособности пальца из-за некроза, как связок, так и сухожилий.
- При воспалении костной ткани возможно разрушение кости (остеомиелит).
- Воспаление может затронуть все ткани одной или нескольких фаланг пальца (пандактилит). При этом зачастую используется ампутация во избежание распространения процесса на соседние ткани.
Лекарственные препараты для лечения
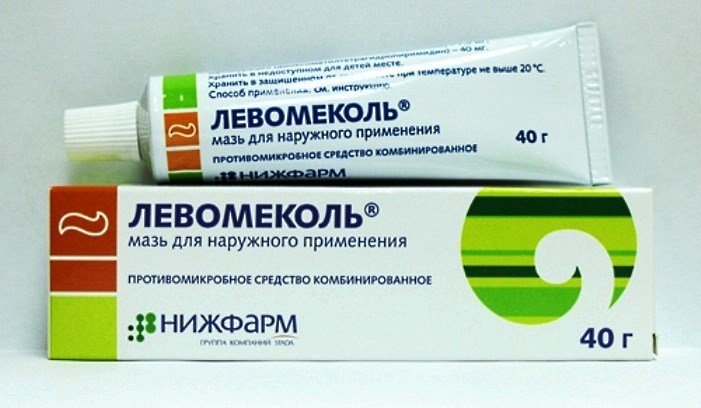
В течение нескольких первых дней возникший в поверхностной форме панариций на пальце поддаётся консервативному лечению в домашних условиях. При этом могут быть использованы мази с антисептиками и антибиотиками, а также народные средства. Следует учитывать, что каждый потерянный для лечения день уменьшает шансы на быстрое избавление от гнойного процесса. При этом возрастает вероятность необходимости хирургического вмешательства.
Во многих случаях при обнаружении панариция люди сразу начинают использовать антибиотики. Однако такой подход является неправильным, так как антибактериальные лекарственные средства – это сильнодействующие препараты, имеющие определённые противопоказания и целый ряд побочных эффектов. К тому же очень часто панариций возникает из-за попадания под кожу стафилококков. Большинство антибиотиков на них не оказывают никакого воздействия.
Излечение панариция на пальце руки при помощи антибиотиков возможно только по назначению врача. Для определения инфекции, вызвавшей гнойное воспаление, требуется выполнить посев. Однако на его выполнение требуется определённое время, а оно отсутствует.
Одним из первых назначаемых препаратов при поверхностном панариции является антибактериальная мазь Левомеколь для наружного применения. Такое средство не только вытягивает гной, но и снимает воспаление. При более тяжёлых формах развития гнойного процесса антибиотики широкого спектра воздействия назначают перорально или внутримышечно. К таким препаратам относятся:
- Ципрофлоксацин;
- Амоксиклав;
- Цефтриаксон.
Лечение панариция дома
После посещения врача лечение панариция на пальце может быть продолжено дома. При этом все рекомендации хирурга должны выполняться безукоризненно. В случае ухудшения общего самочувствия необходимо срочно обратиться к врачу.

В домашней аптечке могут оказаться средства для лечения панариция. Кроме Левомеколя, это мазь Вишневского или Диоксидиновая мазь, также поможет Левометил или Нетран.
Эти средства оказывают противовоспалительное действие. Однако обязательно необходимо прочитать инструкцию, так как некоторые препараты имеют противопоказания в применении.
В домашней аптечке может оказаться Димексид. Для приготовления компресса из этого средства необходимо в четырёх частях кипячёной остывшей воды растворить одну часть препарата. Пропитав таким раствором стерильный бинт, приложить его к месту воспаления и обернуть полиэтиленом. Для фиксации компресса поверх наложить повязку и выдерживать в течение 15-30 минут. В течение дня процедура повторяется три раза. Димексид при панариции не только снимает воспаление, но и способствует процессу заживления раны и является хорошим средством для борьбы с инфекцией.
Следует помнить, что согревающие процедуры возможно выполнять только на начальном этапе развития процесса. При образовании гнойника горячие ванночки или прикладывание тепла к месту воспаления должны быть прекращены. Продолжение таких процедур приводит к общему отравлению организма. Для снижения болевых ощущений в таких случаях рекомендуется использование льда. Для выполнения ванночек температура раствора не должна превышать 37º C.
Наиболее распространённые народные средства

Лечить панариций на пальцах рук или ног можно и при помощи народных рецептов. При поверхностном панариции такие средства оказываются довольно действенными. Среди них целый ряд рецептов, которые не требуют длительной подготовки и легко применимы:
- Содовая ванночка. Такое средство применяется для ускорения процесса, оказываемого терапевтическим воздействием. Раствор приготавливается из расчёта двух столовых ложек соды на половину литра кипячёной и затем охлаждённой воды. Три раза в день воспалённый палец требуется держать в течение 15 минут в таком растворе. После выполнения процедуры на место воспаления накладывается мазь.
- Свёкла, перемешанная со сметаной. Средство применяется в качестве компресса. Половинку небольшой свёклы натереть при помощи мелкой тёрки. Добавить одну ложку жирной сметаны и, перемешав, наложить на место нарыва. Поверх накладывается полиэтилен и крепится марлевой повязкой. Компресс оставляется на всю ночь.
- Запечённый лук. Такое народное средство, растолчённое до состояния кашицы, прикладывают на четыре часа, как самостоятельное средство, так и перемешав с одной чайной ложечкой мёда и таким же количеством пшеничной муки.
- Спирт с яичным белком. В 40 мл чистого медицинского спирта размешать отделённый от желтка яичный белок до получения белых хлопьев. Процедив через марлю, эта кашица белого цвета прикладывается к месту нарыва. Поверх наложить полиэтилен и зафиксировать повязкой. Смена такого компресса выполняется через 7-8 часов на протяжении трёх суток.
- Золотой ус. Настойка такого средства продаётся в аптеке. При наличии 200 мл водки и растущего растения на подоконнике средство можно приготовить самостоятельно. Домашняя настойка из измельчённого листа золотого уса и подогретой водки должна выстояться в течение шести часов. Палец держать в таком средстве около половины часа.
Для выполнения ванночек могут использоваться:
- медный купорос (одна щепотка растворяется в стакане воды);
- марганцовка;
- морская соль;
- лекарственные травы;
- измельчённый чеснок;
- поваренная соль.
Выполнение лечения панариция на пальцах рук или ног возможно при помощи довольно большого перечня рецептов народной медицины. При этом следует помнить, что при помощи таких советов эффективно излечиваются только поверхностные формы заболевания. При глубоких формах, например, ранение или перелом, самостоятельным лечением заниматься нельзя.
Хирургическое вмешательство
В случае отсутствия улучшений при выполнении медикаментозной терапии или при позднем обращении за врачебной помощью необходимо хирургическое вмешательство. При этом требуется вскрытие гнойника. Обезболивание выполняется местное, после чего производится надрез над местом гнойного воспаления. Гной вычищается, а отмершие ткани удаляются. В случае расположения гнойника под ногтем или вблизи от него необходимо удаление пластины.
После вскрытия места гнойного воспаления выполняется обработка раны антисептическим раствором, и в неё вводится антибиотик. В дальнейшем требуются перевязки. В большинстве случаев назначается курс антибиотиков и препаратов, которые способствуют скорейшему заживлению раны.
Хирургическое вмешательство при развитии глубоких форм панариция чаще всего применяется из-за острой необходимости сохранения двигательной способности пальца.
Необходимо знать, что для недопущения хирургического вмешательства приступать к лечению панариция следует сразу после обнаружения воспаления. Если при оказании давления на ноготь, а также подушечку пальца проявляются болевые ощущения, то это является подтверждением начала воспалительного процесса.
Видеозаписи по теме

– это одна из разновидностей гнойного воспаления тканей пальцев верхних и нижних конечностей. При этом заболевании гной скапливается в подкожной (жировой) клетчатке фалангов пальца.
Болезнь может возникать у взрослых и детей. Воспаление чаще развивается у лиц физического труда, у мужчин несколько реже, чем у женщин. Преобладают пациенты зрелого возраста. До 90% случаев процесс локализуется в области ладонной поверхности и ногтевого валика концевой фаланги пальцев. Преимущественно панариций поражает I-й и II-й пальцы на правой руке.
Причины подкожного панариция
Cтрепто-стафилококковая инфекция Подкожный панариций развивается вследствие попадания инфекции в ткани пальцев через повреждения – бытовые или производственные травмы (порез, укол, ссадины, трещины). Даже небольшой укол в концевую фалангу может служить входными воротами для микроорганизмов.
Возбудителями могут быть:
- стафилококки (чаще всего);
- стрептококки;
- кишечная палочка;
- бактерии гнилостной инфекции.
Факторами, способствующими проникновению патогенных микроорганизмов в ткани и последующему развитию гнойного воспаления, являются:
- длительное действие на ткани рук раздражающих веществ;
- загрязнение поврежденного участка;
- нарушение микроциркуляции в тканях при постоянном переохлаждении, вибрации, повышенной влажности;
- действие токсических химических веществ и металлов;
- некачественно проведенный маникюр;
- попадание инородных тел под ноготь;
- мацерация кожи (разрыхление кожи под действием воды или влаги).
У ребенка кожа более нежная и тонкая, чаще подвергается травмированию. Факторами, провоцирующими развитие панариция у детей, являются:
- несовершенство или сбой в иммунной системе;
- нарушение обменных процессов;
- недостаток витаминов в организме;
- эндокринная патология;
- привычка грызть ногти;
- неаккуратная стрижка ногтей.
Симптомы панариция
Подкожный панариций имеет весьма характерные клинические проявления:
- постоянные сильные пульсирующие боли в области пораженной фаланги; боль усиливается при опускании кисти вниз;
- покраснение участка кожи над гнойником разной степени выраженности;
- для панариция проксимальной (расположенной ближе к кисти) и средней фаланги пальцев на руках покраснение может вначале появиться на тыльной поверхности (или боковых), а на ладонной стороне кожа имеет синюшный оттенок;
- отек и припухлость тканей в области поражения;
- ограничение подвижности из-за отека и боли;
- вынужденное (полусогнутое) положение пальца;
- лихорадка;
- ухудшение общего самочувствия пациента.
Возможные осложнения
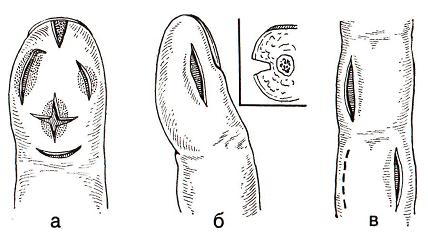
 Подкожный панариций Под достаточно прочной кожей ладонной поверхности кистей находится толстая прослойка жировой клетчатки, через которую проходят волокна соединительной ткани от надкостницы и сухожилий. В области концевых (дистальных) фаланг эти волокна образуют своеобразные ячейки, заполненные жировыми дольками. Часть волокон соединительной ткани срослись с надкостницей костей фаланг.
Подкожный панариций Под достаточно прочной кожей ладонной поверхности кистей находится толстая прослойка жировой клетчатки, через которую проходят волокна соединительной ткани от надкостницы и сухожилий. В области концевых (дистальных) фаланг эти волокна образуют своеобразные ячейки, заполненные жировыми дольками. Часть волокон соединительной ткани срослись с надкостницей костей фаланг.
Эти структурные особенности строения позволяют воспалительному процессу быть ограниченным в течение продолжительного периода и иметь возможность распространения в глубину. Подкожный панариций – наиболее распространенная патология (из числа острых гнойных инфекций кисти), способная привести к тяжелым осложнениям.
Инфекция при этом может распространяться разными путями:
- на другие участки под кожей;
- по ходу волокон соединительной ткани на кость;
- в сустав;
- на сухожилия;
- через кровь;
- по лимфатическим сосудам.
Виды осложненных форм панариция: сухожильный, костный, ногтевой. Глубокие ткани поражаются в запущенных случаях болезни, при неправильном самостоятельном лечении в домашних условиях. У ребенка осложнения развиваются значительно быстрее, чем у взрослого. Поражение сухожилий чревато потерей подвижности. При костном панариции существует опасность тугоподвижности.
Диагностика
 Подкожный панариций при разрезе Подкожный панариций особой сложности в диагностике не представляет. Хирург проводит опрос пациента и анализирует результаты осмотра. При позднем обращении, в запущенных тяжелых случаях может назначаться рентгенография стопы или кисти для уточнения степени тяжести процесса и развития осложнений.
Подкожный панариций при разрезе Подкожный панариций особой сложности в диагностике не представляет. Хирург проводит опрос пациента и анализирует результаты осмотра. При позднем обращении, в запущенных тяжелых случаях может назначаться рентгенография стопы или кисти для уточнения степени тяжести процесса и развития осложнений.
При осмотре врач использует ощупывание зоны поражения пуговчатым зондом: выявляя максимально болезненный участок для определения локализации гнойного очага. Хирург проводит в процессе осмотра дифференциальную диагностику различных форм панариция.
В первую очередь подкожный панариций следует отличить от костного, для которого характерно:
- более медленное развитие болезни;
- менее выраженный болевой синдром;
- припухлость фаланги колбообразной формы;
- другая локализация боли;
- формирование свища (канала для выделения гноя из очага поражения наружу).
При воспалении сухожильного влагалища (тендовагините) отмечаются:
- припухлость по всему полусогнутоиу пальцу;
- резко выраженная боль при его разгибании;
- отек, краснота, переходящие на кисть;
- ограниченная функция соседних пальцев.
Ногтевой панариций бывает 2-х видов: подногтевой и околоногтевой (паронихия). Для околоногтевого процесса на руке (который может быть профессиональным заболеванием) характерны: покраснение, припухлость и резкая болезненность ногтевого валика, через приподнятую кожу вокруг ногтя просвечивает гной.
Лечение
Подкожный панариций лечится консервативным и оперативным методом. Способ лечения зависит от серозной или гнойной фазы воспалительного процесса.
Симптомы серозной фазы воспаления
- распирающая боль;
- яркое покраснение;
- разлитая припухлость;
- нарушение функции в зоне очага;
- температура в пределах 37,50С;
- анализ крови без изменений;
- разлитая болезненность при обследовании зондом.
Симптомы гнойной фазы воспаления
- рука в вынужденном положении;
- пульсирующий характер боли;
- неравномерная краснота (бледнее в центре);
- припухлость ограниченная;
- функция нарушена не только в области очага, а и в соседних;
- увеличенные, болезненные лимфоузлы;
- в анализе крови характерные для воспаления изменения;
- локальная боль при обследовании зондом.
Современные методы лечения
![]() Лечение подкожного панариция При своевременном обращении лечение проводят в домашних условиях по назначению хирурга: теплые ванночки с розовым р-ром перманганата калия, соле-содовым р-ром (по 1ст.л. питьевой соды и соли на стакан теплой воды), примочки с Димексидом (разведенным водой в соотношении 1:4) и аппликации с антибактериальными мазями.
Лечение подкожного панариция При своевременном обращении лечение проводят в домашних условиях по назначению хирурга: теплые ванночки с розовым р-ром перманганата калия, соле-содовым р-ром (по 1ст.л. питьевой соды и соли на стакан теплой воды), примочки с Димексидом (разведенным водой в соотношении 1:4) и аппликации с антибактериальными мазями.
В лечении ребенка используют также травяные примочки и ванночки из настоя чистотела, календулы, ромашки (1 ст.л. на 200 мл кипятка).
Чтобы оборвать дальнейшее прогрессирование болезни, могут использоваться по назначению хирурга:
- холод;
- рентгенотерапия;
- антибиотики с широким спектром действия;
- иммобилизация и др.
При своевременном обращении за помощью до 70% пациентов удается пролечить в домашних условиях без операции. Если вылечить пациента консервативным путем не удалось, симптомы болезни нарастают, применяют оперативное лечение. Оно применяется только в фазе гнойного воспаления и возможности четкого определения локализации скопления гноя. Операция проводится под местной анестезией. Гнойный очаг вскрывают при помощи различного типа разреза, производят иссечение некротизированных тканей. При подногтевом скоплении гноя отслоившуюся часть ногтя удаляют.
В зависимости от локализации гнойника для наилучшего доступа к очагу разрезы могут быть:
- поперечные;
- овальные;
- щелевидные;
- боковые;
- дуговообразные;
- крестообразные.
После операции крестообразную рану лечат открытым путем, и она заживает быстрее, чем боковые разрезы с дренированием. Осложненные формы болезни необходимо лечить в условиях стационара. Обычно это длительный процесс. Долечивание может проводиться уже в домашних условиях.
В зависимости от локализации процесса и вида панариция после операции могут назначаться антибиотики с широким спектром действия. Они могут вводиться внутримышечно, внутривенно, внутрикостно. Их могут применять также для промывания раны. После очищения раны края разрезов сближают вторичными швами.
Мазевые повязки на рану с отделяемым не накладывают после вскрытия гнойника, так как это мешало бы оттоку гнойного отделяемого. На рану кладут сухую стерильную повязку, которая меняется ежедневно.
В настоящее время лечить гнойную рану могут с помощью мази, содержащей антибиотики на водорастворимой основе. Но вылечить пациента можно и без применения антибиотиков.
Гимнастические упражнения начинают делать еще до заживления раны, чтобы не допустить нарушения функции конечностей. Постепенно такие занятия расширяются.
Профилактика
Профилактика панарициев включает:
- соблюдение правил техники безопасности:
- правильную обработку микротравм антисептиками;
- соблюдение личной гигиены.
Панариций представляет собой острый гнойно-воспалительный процесс в тканях пальцев рук и в очень редких случаях – тканях пальцев ног. Воспаление локализуется преимущественно со стороны ладони или в области ногтевой пластины. Чаще всего заболевание встречается у лиц, входящих в возрастную категорию от 20 до 50 лет. Врачи связывают это с тем, что в таком возрасте люди ведут активную работу и при этом меньше внимания обращают на различные небольшие травмы рук, которые получают весьма часто. По врачебной статистике, 75% болезни возникает из-за травм, полученных на работе, 10% – из-за травм, полученных в быту, и 15% – по неопределённой причине. Стоит также отметить и такую закономерность, как возникновение гнойного процесса преимущественно на рабочей руке: так, если человек правша, панариций чаще обнаруживается на правой руке, а если левша – на левой. Бывают случаи травмирования пальцев и у детей, но они реже заполучают панариций в силу того, что в подавляющем большинстве случаев достаточно бурно реагируют на боль от ранки и взрослые своевременно оказывают им помощь. Чаще всего нагноение затрагивает первый, второй или третий палец кистей рук.
Причины развития болезни
Причина для развития болезни всегда одна – это проникновение болезнетворных бактерий через участок, на котором имеется повреждение кожи пальца. Чаще всего провоцируют нагноение стрептококки или стафилококки. Однако далеко не все, даже если и не обработают ранку антисептиком, страдают от панариция. Связано это с тем, что для начала болезни требуется присутствие предрасполагающих к ней факторов. К таким провоцирующим заболевание моментам относятся:
- упадок иммунитета;
- сахарный диабет;
- грибковое поражение ногтей;
- грибковое поражение кожи;
- недостаток витаминов в организме;
- нарушенное кровоснабжение тканей пальцев;
- сильное переохлаждение;
- постоянное загрязнение свежей раны;
- длительное пребывание повреждённой конечности в воде.
Кроме этого, у некоторых людей нагноение может формироваться на фоне сильного стресса по причине того, что в этот момент у них происходит краткосрочное падение иммунитета. Такая причина панариция встречается нечасто, но тоже заслуживает упоминания.
Виды панариция и их симптомы
На сегодняшний день врачи, в зависимости от локализации и глубины расположения очага нагноения, диагностируют несколько видов данного заболевания.
Кожный панариций
В этом случае гнойно-воспалительный процесс затрагивает только кожу. В начале болезни возникают несильный болевой синдром и покалывание в поражённом месте. По мере развития болезни боль значительно усиливается и становится постоянной. На следующем этапе формирования нагноения появляется краснота на коже. В центре покраснения в течение короткого времени образуется пузырёк, наполненный гноем. Он либо вскрывается сам собой, либо требует механического вскрытия. Данная форма заболевания – самая лёгкая и не приводит к опасным последствиям.
Подкожный панариций
Такая форма поражения значительно тяжелее предыдущей и без правильного и своевременного лечения может привести не только к потере конечности, но и смерти больного. Симптомы подкожного панариция появляются спустя 5-7 дней после получения травмы. Они возникают в следующем порядке:
- чувство жжения в повреждённом месте;
- чувство распирания в поврежденном месте;
- тянущая боль в месте воспаления;
- пульсирующая боль в месте воспаления;
- значительное усиление боли, вплоть до нарушения сна по её причине;
- выраженный отёк мягких тканей;
- повышение температуры тела различной интенсивности;
- быстрое общее ухудшение состояния.
Особая опасность заболевания связана с тем, что многие больные в его начале не обращают внимания на появившиеся симптомы. В результате этого возможно развитие особо тяжёлого нагноения, которое для спасения жизни больного потребует серьёзного хирургического вмешательства и пребывания в стационаре.
Суставной панариций
При этой форме болезни гнойное воспаление затрагивает ткани сустава. Возникает недуг по причине глубокого колотого ранения пальца. Также суставной панариций может быть осложнением подкожной формы заболевания. Болезни сопутствует следующая симптоматика:
- выраженная боль в области воспалившегося сустава, имеющая тенденцию к резкому и очень значительному усилению при малейшей попытке пошевелить поражённым пальцем;
- быстрое формирование отёка;
- быстрое формирование покраснения;
- хруст при движении пальца;
- повышение температуры тела;
- выраженная головная боль;
- повышение частоты сердцебиения;
- тошнота;
- общая слабость.
При отсутствии терапии к перечисленным симптомам могут присоединяться нарушения поведения из-за перехода боли в нестерпимую степень и быструю интоксикацию организма.
Сухожильный панариций
Данная форма панариция может формироваться по причине травмы или как осложнение подкожной формы этого заболевания. Симптоматика болезни очень яркая и выглядит следующим образом:
- резкая пульсирующая боль, возникающая спустя 2-3 часа после получения травмы. Любое движение вызывает её многократное усиление, вплоть до нестерпимой;
- стремительное формирование значительного отёка;
- невозможность двинуть поражённым пальцем;
- полусогнутое положение повреждённого пальца;
- сильное покраснение кожи;
- повышение температуры тела;
- общая выраженная слабость.
Чем раньше начато лечение, тем меньше риск того, что воспаление перекинется на окружающие ткани и вызовет значительно более тяжёлое нагноение.
Костный панариций
Такая форма болезни развивается достаточно редко и чаще всего выступает в качестве осложнения, когда панариций мягких тканей перекидывается на твёрдые. Возникает болезнь через 7-14 дней поле инфицирования пальца. Проявляется костный панариций такими симптомами:
- резкая боль в месте поражения;
- быстрое возникновение отёка всего поражённого пальца;
- краснота кожных покровов;
- резкое повышение температуры тела до высоких значений.
В качестве первичной формы такой панариций встречается как исключение.
Подногтевой панариций
Чаще всего нагноение формируется после того, как под ноготь попала заноза или произошло травмирование подногтевых тканей. Проявляется болезнь следующим образом:
- сильная пульсирующая боль;
- просвечивание гноя через ноготь;
- отёк тканей вокруг ногтя;
- краснота вокруг ногтя;
- отслаивание ногтевой пластины.
В подавляющем большинстве случаев, когда сформировалась гнойная подушка под ногтем, сохранить его уже невозможно, так как из-за давления происходит его отслоение от тканей. Пугаться этого не следует, ведь новая ногтевая пластина вырастает через 2-4 месяца.
Околоногтевой панариций
Чаще всего такое нагноение появляется после неудачного удаления заусениц. При отсутствии терапии возможно распространения гноя под ноготь с последующим полным его отслоением. Выявляют эту форму панариция следующие симптомы, которые появляются на 4-5 день после травмы:
- выраженный болевой синдром;
- покраснение кожи;
- чувство напряжения в поражённом месте;
- просвечивание гноя через кожу;
- сильный зуд.
При правильном лечении с такой формой болезни можно справиться за несколько дней.
Какие осложнения могут возникнуть при панариции
В том случае, если по каким-то причинам больной затягивает с лечением, возникает очень высокая вероятность формирования крайне тяжёлых и опасных для жизни осложнений. На фоне панариция могут возникнуть:
- сепсис – заражение крови;
- флегмона кисти – гнойное воспаление подкожной жировой клетчатки кисти руки;
- сращение суставов – не угрожает летальным исходом, но приводит к полной утрате подвижности пальца;
- остеомиелит – гнойное воспаление в костных тканях;
- тромбоз сосудов – из-за нарушения кровообращения в кисти происходит омертвение тканей, из-за которого формируется гангрена.
Учитывая, сколь плачевными могут быть последствия отсутствия лечения панариция, к борьбе с болезнью надо приступать уже при первых её проявлениях.
Народные средства против панариция
В том случае, когда наблюдаются ещё только начальные симптомы панариция, можно провести терапию при помощи народных средств. Они показывают себя как очень действенные и не позволяют развиться полноценному гнойному процессу. Если же после пары дней лечения не наступает улучшение или состояние больного ухудшается, требуется срочный визит к врачу.
- Ванночки с содой и солью – отличное средство для избавления от нагноения. Сода позволяет размягчить ткани, а соль способствует выведению гноя. Для получения лекарственного раствора требуется взять два стакана горячей воды и растворить в них столовую ложку поваренной соли (или пищевой морской соли) и столовую ложку пищевой соды. Как только ингредиенты растворятся, больной палец погружают в состав и парят до тех пор, пока он не остынет. Очень часто во время проведения процедуры возникает нестерпимая боль, которая является свидетельством того, что гнойные массы раздвигают волокна здоровой ткани, продвигаясь к поверхности. Делают такую ванночку утром и вечером. Обычно уже в первый день происходит вскрытие нарыва и излияние гнойного содержимого. После этого начинается зарастание тканей.
- Отваренный в молоке лук может вытянуть гной, даже расположенный в глубине тканей. Для получения лекарства в стакане кипящего молока проваривают на протяжении 10 минут 1/2 небольшой луковицы без шелухи. Далее лук извлекают и прикладывают, слегка остудив, к больному месту. Закрепив лук при помощи бинта, его оставляют на 4 часа, после чего заменяют на свежий. Лечение проводят непрерывно до вскрытия нарыва.
- Можно приготовить и целебный состав. Для него требуется взять чайную ложку натёртого на мелкой тёрке хозяйственного мыла и соединить с таким же количеством мёда и кашицы из листа столетника. Хорошо перемешав состав, его наносят на больное место толстым слоем и фиксируют бинтом. Оставляют лекарство для воздействия на целую ночь. В большинстве случаев уже после двух-трех процедур гной начинает активно выходить наружу.
- Чесночная ванночка – очень болезненное, но при этом действенное лечение. Для проведения терапии крупную головку чеснока, предварительно очистив от шелухи, измельчают при помощи тёрки и высыпают в мисочку с двумя стаканами только вскипевшей воды. Настояв препарат 7-10 минут, в него погружают больной палец и парят до тех пор, пока вода не станет холодной. После этого чесночную массу со дна отжимают и привязывают к пальцу. Оставляют её на 12 часов. Обычно после такой процедуры нарыв вскрывается.
- Чайный гриб в самом начале болезни может снять воспаление ещё до того момента, как появится гной. Для лечения небольшой кусочек гриба прикладывают к больному месту и, зафиксировав бинтом, оставляют на 12 часов, после чего заменяют на новый. Проводят лечение до тех пор, пока не пройдёт болевой синдром.
Профилактика панариция
Для того чтобы минимизировать риск развития панариция, следует помнить о правилах профилактики данного заболевания. Они очень просты и могут быть выполнены абсолютно каждым. Избежать панариция позволяет:
- использование защитных перчаток при работе, связанной с риском получения мелких травм пальцев;
- незамедлительное промывание повреждённого места проточной водой;
- обработка даже самой маленькой ранки антисептическим средством;
- изоляция травмированного участка кожи при помощи повязки или лейкопластыря.
Эти простые действия, о которых помнят почти все дети, но забывают многие взрослые, способны уберечь от развития панариция и защитить организм от такого серьёзного испытания.









