Послеоперационный период после удаления желчного. Жизнь после удаления желчного пузыря может быть полноценной?
При серьезной полостной операции успех лечения в равной мере зависит как от самого хирургического вмешательства, так и от организации послеоперационного периода. У реабилитации после каждого заболевания есть свои особенности, внимание к ним и обеспечение благоприятного исхода.
Основы восстановления после холецистоэктомии
Реабилитация больных после удаления желчного пузыря не требует многочисленных лечебных мероприятий. Ее основа – скрупулезное следование рекомендациям врача. Полное восстановление обеспечивает комплекс мер, среди которых:
- медицинские процедуры;
- режимные моменты и дозирование нагрузок;
- коррекция пищевых привычек.
- Сам процесс реабилитации бывает первичным, постгоспитальным и отдаленным.
Раннее восстановление
Первичная реабилитация после удаления органа проходит в стационаре. Здесь закладываются ее основы, проводится информирование пациента о мерах, обязательных к выполнению после операции.
В зависимости от вида операции и динамики восстановления госпитальный период длится от 2 до 7 дней.
Операцию удаления пузыря проводят традиционным и лапароскопическим методом. При плановом хирургическом вмешательстве предпочтение отдается второму. Полостную операцию проводят в экстренных, угрожающих жизни осложненных случаях или, если в ходе лапароскопии выявляют необнаруженные ранее осложнения.
Послеоперационный период после удаления желчного пузыря менее инвазивным методом лапароскопии демонстрирует преимущества этого вида вмешательства:
- интенсивный уход занимает минимум времени (до 2 часов);
- небольшая поверхность ран хорошо заживает;
- не требуется длительный постельный режим после удаления органа;
- невелик процент осложнений со стороны органов ЖКТ;
- стационарный период восстановления значительно сокращается;
- возвращение пациента к активной жизни происходит достаточно быстро.

Мероприятия в стационаре
Стационарное наблюдение предусматривает 3 фазы: интенсивная терапия, общий режим, выписка на амбулаторное лечение.
Интенсивная терапия
Сразу после операции по удалению пузыря за пациентом наблюдают до полного выхода из наркоза, в среднем, 2 часа. В это же время проводят заключительный этап антибактериальной терапии (введение антибиотиков), осмотр раневых поверхностей или наложенных повязок на выявление излишних выделений. Если температура и швы в норме, пациент адекватен, может рассказать о своем самочувствии и описать ощущения, значит, интенсивный период завершен, пациента переводят на общий режим.
Общий режим
Главной целью восстановления после удаления желчного пузыря в больнице является как можно более скорое и полное включение прооперированных желчных путей в работу пищеварительной системы. Это предотвращает образование спаек в брюшной полости и внутри протоков. Для достижения этой цели требуется наполнение опустошенного перед операцией желудка и двигательная активность. Поэтому при неосложненном послеоперационном периоде постельный режим отменяют через несколько часов.
В первые сутки после операции удаления желчного пузыря рекомендуется пить воду небольшими порциями. Это не только «включает» пищеварение, но и способствует выведению анестетических препаратов из организма, обеспечивает начало восстановления. На второй день добавляется дробное питание в жидком виде.

В этот же день удаляют дренажную трубку, выводящую жидкость из брюшной полости, т.к. к этому времени проблема с дренажем как правило решена.
К концу первых суток рекомендуется вставать с кровати. В первый раз пациент встает под контролем медработников, т.к. резкие движения при этом могут привести к обмороку. При отсутствии побочных явлений больной передвигается в дальнейшем самостоятельно.
Ежедневно во время восстановления в стационаре осматривают и обрабатывают швы.
Выписка
Состояние после неосложненного удаления не требует постоянного контроля врача, поэтому при нормальных показателях восстановления пациента переводят на амбулаторное наблюдение. На руки он получает больничный лист (если требуется), выписку с данными о размере вмешательства (для участкового хирурга) и письменные рекомендации по восстановлению.
Амбулаторный период
После выписки необходимо встать на учет у хирурга по месту жительства. Именно он наблюдает за процессом реабилитации, снимает послеоперационные швы, корректирует медицинские назначения. Этот период может длиться от 2 недель до 1 месяца.
Важно! Визиты к доктору обязательны не только для тех, кому нужно закрыть больничный: в этот послеоперационный момент весьма вероятны небольшие, но значимые для дальнейшей жизни осложнения. Их своевременное выявление и предотвращение последствий под силу только специалисту.

Изменения образа жизни
Самое большое значение в реабилитации после удаления органа имеют правильные действия пациента. Ни один врач не гарантирует благоприятного исхода, если больной не выполняет все требования этого периода восстановления жизнедеятельности.
Диета и организация питания
Выработка желчи печенью восстанавливается еще в стационаре. Но поскольку ситуация, когда чрезмерная порция ее не выводится, а застаивается в протоках, крайне нежелательна, то требуется обеспечить ей беспрепятственное движение. Это достигается:
- приемами пищи – каждая порция стимулирует перемещение желчи от печени к кишечнику;
- физической активностью – обеспечивается необходимая перистальтика протоков и кишечника;
- устранением спазмов и расширением просветов желчевыводящих путей – этому способствуют спазмолитические препараты, назначенные врачом;
- устранение механических препятствий – нельзя долго сидеть, особенно после еды, носить тесную в области талии и живота одежду.
Особенности питания
Правильное питание – это один из ключевых моментов реабилитации после операции холецистэктомии. Качество, количество желчи, ее включение в общий обмен напрямую зависит от регулярности приема и состава пищи.
Режим приема пищи
Основное правило питания после удаления желчного пузыря – дробность и регулярность. Суточный объем продуктов распределяют на 5 – 6 приемов. Необходимо питаться каждые 3 – 3, 5 часа. Возможно, для этого придется изменить распорядок дня, и внести коррективы в организацию труда.
Важно! Требуется уменьшить размер привычных порций: если сохранить объемы одномоментного поступления еды как при трех-четырехразовом питании, то набор веса практически неизбежен.
Качественный состав пищи
- не включать в рацион жареное и копченое;
- ограничить поступление животных жиров, сладостей, выпечки, острой и соленой пищи;
- предпочесть натуральные продукты консервированным;
- исключить алкоголь, крепкий чай и кофе;
- не разогревать блюда, а готовить непосредственно перед употреблением.
Особые условия
Сразу после выписки в течение первого месяца пищу готовят пюреобразную. Расширяют рацион постепенно, не более 1 продукта на каждую трапезу (для выявления причин осложнений, если таковые появятся). Овощи и фрукты подвергают термической обработке – тушат или запекают.
Со второго месяца до полугода восстановления после операции постепенно переходят на измельченную пищу, со временем размер кусочков увеличивают. Овощи и фрукты принимают в свежем виде.
Со второго полугодия реабилитации состав продуктов становится полным.
Важно! Принципы здорового питания в этот период соблюдаются в большинстве случаев – исключения, хоть и возможны при хорошем самочувствии, но не должны стать нормой.
![]()
Возможные проблемы с пищеварением
В первые дни и недели после операции случаются неприятности с опорожнением кишечника. Чаще всего выздоравливающих беспокоит запор. Вполне объяснимая с точки зрения физиологии ситуация не прибавляет оптимизма. Рекомендуется:
- увеличить количество овощей в рационе;
- регулярно употреблять свежие кисломолочные продукты;
- дозировать физическую нагрузку – чрезмерное ее увеличение или снижение может вызывать запор;
- по рекомендации врача принимать слабительное, не снижающее перистальтику в дальнейшем;
- не злоупотреблять клизмами – помимо перерастяжения толстого кишечника это может вызвать обеднение микрофлоры, и без того неустойчивой на первых этапах реабилитации.

Хирургическое вмешательство всегда является стрессом для организма, поэтому восстановление после удаления желчного пузыря будет далеко не таким простым, как может показаться.
Конечно, в медицине постоянно появляются новые методы лечения серьезных недугов.
Поэтому если все используемые способы оказываются бесполезными, врачи направляют пациента на холецистэктомию, когда желчный попросту удаляется.
Обычно предпочтение отдается лапароскопии. Подобный метод считается наиболее щадящим, потому что помогает избежать многих осложнений.
Больному понадобится корректировать свой образ жизни, чтобы реабилитация после удаления желчного пузыря была максимально успешной. По словам врачей, перестройка организма займет приблизительно месяцев двенадцать.
После оперативного вмешательства пациента оставляют в больничной палате для дальнейших наблюдений. Продолжительность пребывания в каждом случае разная. Имеет значение, какой тип оперативного вмешательства был применен и как себя чувствует больной.
Если использовалась лапароскопия, тогда есть все шансы, что на реабилитацию уйдет немного времени. При этом травматичность получается минимальной.
Обычно операция дает отличные результаты, и здоровье постепенно улучшается. Тем более, если человек прислушивается к советам врача и следует им. Но холецистэктомия хоть и помогает решить проблему с пораженным желчным, пусть и таким кардинальным образом, от имеющихся недугов она не спасет. Нередко слабовыраженные симптомы сопутствующих заболеваний начинают усиливаться в послеоперационный период.
 Больной может страдать от сильных болевых ощущений в районе живота, вздутия, тошноты, рвоты, диареи и так далее. Подобная симптоматика, причиной которой являются другие болезни, проявляется не так часто. Но случается и такое, что часть органа не полностью удаляется, в протоках остаются камни или попадает инородное тело. То есть речь идет о врачебной ошибке. Поэтому реабилитация может затянуться, и пациент это должен знать.
Больной может страдать от сильных болевых ощущений в районе живота, вздутия, тошноты, рвоты, диареи и так далее. Подобная симптоматика, причиной которой являются другие болезни, проявляется не так часто. Но случается и такое, что часть органа не полностью удаляется, в протоках остаются камни или попадает инородное тело. То есть речь идет о врачебной ошибке. Поэтому реабилитация может затянуться, и пациент это должен знать.
Врачи тщательно будут контролировать рацион. Разрешается не более 1,5 л жидкости в день.
Когда человека отпустят домой на больничный, тогда его меню на первую неделю будет состоять из:
- минеральной воды;
- чая – некрепкого и обязательно теплого;
- нежирного кефира;
- картофельного пюре;
- фруктовых отваров;
- желе из фруктов.
Позже можно будет рацион расширить. В него добавятся продукты, которые помогут быстрее восстанавливаться.
 Проведенная лапароскопия желчного требует от пациента щадящих физических нагрузок. Следует как можно меньше напрягать мышцы живота. Если этого не учесть, появится грыжа. Страдающим от избыточного веса и от ослабленных мышц живота рекомендуют ношение бандажа.
Его нужно носить весь день, а на ночь снимать.
Проведенная лапароскопия желчного требует от пациента щадящих физических нагрузок. Следует как можно меньше напрягать мышцы живота. Если этого не учесть, появится грыжа. Страдающим от избыточного веса и от ослабленных мышц живота рекомендуют ношение бандажа.
Его нужно носить весь день, а на ночь снимать.
В целом, получив больничный, пациент проходит реабилитацию с помощью:
- медикаментозной терапии;
- диеты;
- специальной гимнастики.
Если была назначена лапароскопия, больному желательно пройти санаторно-курортное лечение.
Использование лечебных препаратов
Изначально желудку, поджелудочной, кишечнику и печени нужно время, чтобы работать по новому режиму. Поэтому поддерживающая лекарственная терапия крайне важна. Процессы в организме будут протекать без особых осложнений благодаря правильно подобранным препаратам. Они должны назначаться только индивидуально. Врач обязательно учтет все имеющиеся факторы для результативного восстановления больного.
Пока пациент пребывает в больнице после операции, его организм поддерживают ферментами, средствами с обезболивающим действием, а также лекарствами, которые помогут откорректировать кишечную перистальтику.
Позже, когда человека отпускают домой, он периодически посещает врача, чтобы предотвратить любые негативные проявления.
При возникновении каких-либо проблем, выписываются соответствующие препараты.
К примеру, если содержимое двенадцатиперстной кишки попадает в желудок, понадобятся антирефлюксные средства. Одно из них – «Мотилиум», который принимается перед едой 3 раза в день. Антисекреторными препаратами устраняются эрозии слизистой желудка («Омепразол»). Чтобы избавиться от болевых ощущений и мучительной изжоги, прописываются такие антациды, как «Алмагель», «Ренни», «Маалокс».
Правильная послеоперационная диета
 Имея больничный, следует позаботиться о сбалансированном рационе. Рекомендуется употреблять пищу, в которой будут белки и углеводы. Жареных блюд и животных жиров есть нельзя.
Имея больничный, следует позаботиться о сбалансированном рационе. Рекомендуется употреблять пищу, в которой будут белки и углеводы. Жареных блюд и животных жиров есть нельзя.
Понятное дело, что человеку, прошедшему через холецистэктомию, специальное меню требуется обязательно. Ведь желчь теперь будет накапливаться в желчных протоках, которые нуждаются в регулярной очистке. В противном случае не избежать воспалительных процессов и образования камней.
Пища принимается в малых дозах, поскольку в желудок попадает очень мало желчи. Также садиться за стол нужно не менее пяти раз.
Вечерняя трапеза должна заканчиваться часа за два до ночного отдыха, чтобы еда нормально переварилась.
Рацион в период реабилитации может состоять из:
- Супов, для которых используются крупы, разрешенные фрукты, молоко, нежирные рыбные и мясные бульоны.
- Рыбы в любом виде, кроме жареной. Допускается говядина, индейка, а также мясо курицы и кролика. Главное, избегать жирных продуктов.
- Кефира и творога, яиц.
- Перловой, овсяной, гречневой, рисовой каш и макарон.
- Овощей. Нельзя редьку, редис, шпинат, лук.
- Некислых фруктов.
- Меда, зефира, мармелада, сухого печенья.
- Минеральной воды, соков, отвара шиповника, сладкого чая с лимоном.
Существующие ограничения следует принимать всерьез, чтобы самочувствие было нормальным.
Поэтому запрет касается:
- Алкоголя, сладких напитков и газировки.
- Жирных мясных, рыбных блюд.
- Чересчур холодных блюд, поскольку из-за них в желчных путях могут возникать спазматические явления.
- Продуктов, по вине которых слизистая раздражается. К примеру, вред приносит пища копченая, маринованная, соленая, различные специи.
- Сладких изделий (тортов, сахара, конфет).
Пища с высоким уровнем жирности не может перевариваться, как раньше, потому что произошло изменение ферментного состава желчи. Таким образом, она недопустима при ежедневном питании.
Восстановление с помощью гимнастики
Хотя чрезмерная нагрузка может навредить состоянию пациента, приветствуется выполнение определенных упражнений, благодаря которым организм будет получать необходимый кислород. Органы брюшной полости смогут нормально функционировать, если с утра заниматься зарядкой.
Существуют упражнения, которые подходят для любых случаев. Но, в первую очередь, стоит посоветоваться с врачом.
Ориентируясь на состояние организма, он порекомендует именно то, что подойдет пациенту.
Поначалу следует избегать напряжений мышц живота. Только через 6 месяцев можно выполнять упражнения, в которых будет задействован брюшной пресс. Единственное условие – нормальное самочувствие.
 Перед зарядкой стоит спокойно походить, чтобы организм настроился на нагрузку.
Перед зарядкой стоит спокойно походить, чтобы организм настроился на нагрузку.
- Стать прямо и поворачивать корпус, при этом руки разводить в стороны.
- Вдохнуть и отвести локти назад. Руки находятся на поясе.
- Лечь на пол. Ноги прямые. Сначала их нужно сгибать, а потом разгибать. Пятки должны легко скользить по полу.
- Лежа, одну ногу необходимо как можно ближе подтянуть к животу.
- Нужно лежать на спине, а ноги, держа прямо, по очереди отводить в сторону.
Только благодаря приложенным стараниям можно вести полноценную жизнь.
Желчнокаменная болезнь и холецистит - наиболее распространенные заболевания желудочно-кишечного тракта, требующие хирургического лечения. Именно потому вопрос лечения и послеоперационной реабилитации таких пациентов всегда остается актуальным. Несмотря на то что существуют другие методы лечения заболевания (например, ударно-волновая литотрипсия), лечение с помощью операции остается на первом месте. Реабилитация после удаления желчного пузыря состоит из нескольких этапов.
Виды холецистэктомии и этапы реабилитации
Существует два вида холецистэктомии:
- Лапаратомная холецистэктомия - на брюшной стенке выполняется разрез, через который удаляется желчный пузырь. Такой метод используется при экстренной операции, а также в случае наличия противопоказаний к лапароскопической операции. Как и все полостные операции, требует продолжительного периода восстановления.
- Лапароскопическая холецистэктомия - в брюшной стенке делается четыре небольших прокола, через которые вводятся троакары и удаляется желчный пузырь. Такой метод менее травматичен, нежели полостная операция, потому период реабилитации намного меньше.
Реабилитация пациента делится на такие этапы:
- Ранний этап (в условиях стационара) длится первые 2 суток. В этот период выражены изменения, обусловленные операцией и анестезией.
- Поздний этап (в условиях стационара) длится с 3 по 6 день при лапароскопии, а при лапаротомии - до двух недель. В этот период восстанавливается функция дыхания, ЖКТ начинает приспосабливаться к работе без желчного пузыря, активируется процесс заживления операционной раны.
- Амбулаторная реабилитация длится от 1 до 3 месяцев (зависит от вида операции). В этот период функции дыхания и пищеварения приходят в норму, также восстанавливается физическое состояние пациента.
- Санаторно-курортное лечение можно проводить через полгода после операции.
Изменения в организме пациента после операции
Восстановление после удаления желчного пузыря невозможно сделать эффективным, если не знать какие изменения происходят в организме пациента после холецистэктомии. В связи с применением искусственной вентиляции легких при выполнении операции нарушается дыхательная функция. В области брюшной стенки некоторое время проявляется болевой синдром. Активность пациента уменьшается, организм ослаблен. После операции могут развиваться осложнения, к примеру, пневмония. Чтобы избежать осложнений, следует выполнять дыхательную гимнастику.
В месте операционного вмешательства развивается отек и воспаление, что может привести к возникновению спаек. Этот риск возрастает при проведении лапаротомии. При лапароскопии повреждения менее объемные, потому период восстановления меньше. Изменения двигательной функции ЖКТ при лапаротомии сохраняются около 14 дней, а при лапароскопии почти отсутствуют.
Стационарная и амбулаторная реабилитации
В период пребывания пациента в стационаре, к нему применяются такие меры реабилитации:
- Дыхательная гимнастика по 3–5 мин. 5–8 раз на протяжении дня пациенту следует делать 10–15 глубоких вдохов через нос и резко выдыхать ртом.
- Ранняя активность пациента. При лапароскопии можно вставать с постели через несколько часов после операции.
- Диета. Чтобы пищеварительная система адаптировалась к изменениям, следует в течение первых суток щадить ЖКТ.
- Физические упражнения для восстановления активности пациента.
- Медикаментозное лечение. Назначается прием обезболивающих, ферментов, средств для коррекции пареза кишечника.
Пациент некоторое время после операции наблюдается специалистами:
- проходит осмотр у хирурга, а также терапевта на 3 сутки после выписки, через неделю и через три недели после выписки;
- сдает общий анализ крови и биохимический анализ крови через 14 дней и через год после выписки;
- ультразвуковое исследование назначается при потребности в течение месяца, а через год в обязательном порядке.
Лечебная физкультура:
- поэтапное увеличение нагрузки на брюшные мышцы (упражнения «велосипед», «ножницы»);
- ускорение темпа и продолжительности ходьбы;
- упражнения для дыхания.
Лечебное питание:
- в течение двух месяцев после операции рекомендовано питание со стандартным количеством жиров, углеводов и белков;
- следует исключить жирную, жареную и острую пищу;
- еду готовить на пару, отварную и запеченную;
- пищу следует принимать каждые 3 часа маленькими порциями;
- в течение двух часов после еды нельзя наклоняться и ложиться;
- не рекомендуется есть позже чем за 2 часа до сна.

Медикаментозная терапия:
- в случае проявления дуодено-гастрального рефлюкса (заброса в желудок содержимого 12-перстной кишки) применяются антирефлюксные средства (к примеру, Мотилиум);
- в случае возникновения язвы желудка применяются антисекреторные средства (к примеру, Омепразол);
- при боли, изжоге применяются антациды (например, Маалокс, Алмагель, Ренни).
Немедикаментозная терапия:
- минеральные воды;
- физиотерапевтические процедуры (магнитотерапия, ультразвук).
Санаторно-курортное лечение
После холецистэктомии показано санаторно-курортное лечение. Во время такой реабилитации проводятся процедуры, которые помогают восстановиться после операции. К ним относятся:
- Употребление негазированных минеральных вод в теплом виде по 0,5 стакана 4 раза в сутки за 30 минут до еды.
- Бальнеолечение. Прием минеральных, хвойных, углекислых и радоновых ванн около 12 минут через день. Курс составляет до 10 ванн.
- Электрофорез янтарной кислоты, ускоряющий адаптацию организма.
- Прием медикаментов, способствующих восстановлению энергетического обмена (например, Рибоксина, Милдроната).
- Лечебное питание и физкультура. Пациенту следует придерживаться диеты и заниматься спортом для восстановления организма.
Диета после операции
В связи с удалением желчного пузыря у пациента могут возникать некоторые проблемы с питанием. Устранить их можно с помощью диеты. Кроме этого, правильное питание поможет устранить послеоперационный синдром.
Основным правилом диеты является не определенный набор продуктов, а соблюдение режима питания. Принимать пищу следует через одинаковые промежутки времени небольшими порциями. Таких приемов должно быть 5-6 в течение дня. Подобный режим питания называется дробным и применяется для пациентов после холецистэктомии.
Из рациона исключаются жареная, острая и жирная пища. Особое внимание следует обратить на температуру еды. Пациентам не рекомендуется принимать холодное и горячее. Запрещено употребление газированных напитков. При этом следует пить больше воды. Рекомендуется перед едой выпивать стакан воды, так как она нейтрализует действие желчных кислот и защищает от их действия слизистые оболочки 12-перстной кишки и ЖКТ.
Кроме этого, вода предотвращает проход желчи сразу после операции, когда могут произойти нарушения в работе 12-перстной кишки и желчь забросит в желудок. В этот момент у пациента может возникнуть изжога или горечь во рту. Вода помогает нейтрализовать такие процессы.
С помощью воды также можно предотвратить или остановить диспептические расстройства (вздутие живота, метеоризм, понос, запор и пр.). Полезным является посещение бассейна, купание в открытых водоемах, так как при этом происходит мягкий массаж органов брюшной полости. Принимать водные процедуры разрешается через 1–1,5 месяца после операции.
128Желчный пузырь 29.07.2014
Ирина 29.07.2014 Осложнения после удаления желчного пузыря
Дорогие читатели, сегодня на блоге мы с вами продолжим тему о желчном пузыре. Речь пойдет про осложнения после удаления желчного пузыря. Дело в том, что многие из вас спрашивают, задают вопросы и в личной переписке, и на блоге. Я сама когда-то со всем столкнулась, тоже много было проблем. На все ваши вопросы сегодня отвечает врач Евгений Снегирь, врач с большим опытом работы, который помогает мне комментировать на блоге и отвечать на все вопросы профессионально. Передаю слово Евгению.
Согласно статистическим данным процент осложнений после удаления желчного пузыря невелик. Подсчитано, что если хирург выполнил больше 1000 лапароскопических холецистэктомий, то процент его осложнений составляет менее одного процента. Среднестатистическое число осложнений при лапароскопической холецистэктомии составляет от 1% до 10%. У пациентов периодически возникают вопросы из разряда «а что всё-таки может случиться плохого», поэтому рассмотрим более подробно наиболее часто встречающиеся осложнения после удаления желчного пузыря.
Для начала ответим на вполне законный вопрос: «Осложнения после удаления желчного пузыря возникают исключительно по вине врачей или есть непреодолимые обстоятельства?» Приведём конкретные причины, заметно затрудняющие работу хирургов.

Причины осложнений после удаления желчного пузыря
- Воспалительная инфильтрация тканей в зоне оперативного вмешательства, например, как это бывает при остром холецистите, заметно затрудняет визуализацию анатомических структур.
- Хронический холецистит опасен формированием спаечного процесса и рубцового изменения желчного пузыря, что также может затруднять удаление желчного пузыря. Возможно , что делает работу хирургов более сложной.
- Анатомическое строение желчного пузыря, желчных протоков и сосудов может быть атипичным и врачам приходиться приложить массу усилий, чтобы выполнить удаление желчного пузыря.
- К факторам риска появления осложнений можно отнести пожилой возраст, ожирение, большая длительность заболевания, перенесённые операции на органах брюшной полости.
Часто встречающиеся осложнения после удаления желчного пузыря
Теперь перейдём к характеристике наиболее часто встречающихся осложнений.
Кровотечение
Кровотечение является самым часто встречающимся осложнением в послеоперационном периоде. Оно может возникать из раны брюшной стенки, из ложа желчного пузыря или из пузырной артерии при соскальзывании с неё клипсы.
Кровотечение из послеоперационной раны может быть обусловлено трудностями при извлечении желчного пузыря из брюшной полости через разрез в брюшной стенке. Этому способствуют большие размеры желчного пузыря и большое количество камней в желчном пузыре.
Кровотечение из ложа желчного пузыря связано с сильным приращением стенки желчного пузыря к ткани печени за счёт тяжёлых воспалительных изменений.
Кровотечение из пузырной артерии возникает при соскальзывании с неё клипсы. Об этапах холецистэктомии мы уже подробно говорили, обсуждая, . Так вот, клиппирование артерии выполняется непосредственно перед удалением желчного пузыря, чтобы как раз и избежать кровотечения. Но всё бывает, и при технических трудностях ненадёжно установленная клипса слетает, начинается истечение крови в брюшную полость через повреждённую пузырную артерию. Врачи очень быстро могут диагностировать данное состояние по появлению крови из дренажа, установленного специально для контроля к ложу желчного пузыря.
При наружном кровотечении из раны брюшной стенки тактика наиболее проста. Снова накладываются послеоперационные швы и все проблемы заканчиваются.
При внутреннем кровотечении показана повторная операция – релапароскопия с проведением гемостаза (остановки кровотечения). Если кровотечение было из ложа желчного пузыря, то ложе коагулируют специальным электродом, а если «потекла» пузырная артерия, то на неё повторно устанавливают клипсу. Затем из брюшной полости при помощи отсоса удаляют оставшуюся кровь, ещё раз всё внимательно осматривают и при отсутствии других источников кровотечения повторная операция на этом и заканчивается.
Сразу же ответим на возникающие вопросы.
Насколько опасно послеоперационное кровотечение?
Больной в послеоперационном периоде находится под постоянным наблюдением медперсонала. Как только возникает кровотечение, то сразу же выполняется экстренная операция. Объём кровопотери при быстрой диагностике, как правило, небольшой. Во время повторной операции с целью замещения потерянной крови проводится переливание солевых и коллоидных растворов, при необходимости переливаются компоненты крови – эритроцитарная масса или плазма.
Удлиняет ли срок нахождения в стационаре возникшее кровотечение?
Как правило, нет. Кровопотеря быстро компенсируется переливанием специальных растворов или препаратов крови. На следующий день после ликвидации кровотечения состояние больного уже относительно стабильно.
Нужны ли изменения в диетическом питании после возникшего кровотечения?
Нет, диетическое питание проводится пот тем же принципам, изложенным статье .

Желчеистечение
Желчеистечение – это поступление желчи в брюшную полость в послеоперационном периоде. В норме после удаления желчного пузыря желчь напрямую оттекает из печени в общий желчный проток и далее в двенадцатипёрстную кишку, где и выполняет все свои необходимые для организма функции. При удачно выполненной операции герметичность системы желчеотделения не нарушается, желчь в брюшную полость не поступает, а направляется исключительно туда, куда нужно. При возникновении сложностей во время холецистэктомии герметичность системы желчеотделения нарушается и желчь через возникшие дефекты поступает в брюшную полость.
Желчеистечение может возникать из ложа желчного пузыря, которое, как правило, бывает сильно изменено за счёт воспалительной инфильтрации. Кроме того, источниками поступления желчи в брюшную полость могут быть несостоятельная культя пузырного протока и случайно травмированные в ходе операции внепечёночные желчные протоки.
У читателя сразу же возникает закономерный вопрос: «А какова статистика этого осложнения? Высока ли вероятность, что после операции возникнет это осложнение?»
Нет, наш дорогой читатель, вероятность не столь высока – всего лишь от 0,5% до 1,6%.
Диагноз желчеистечения в послеоперационном периоде ставится достаточно просто. Очень часто в конце операции в брюшную полость к ложу желчного пузыря ставится дренаж – специальная пластиковая трубка для контроля отделяемого из места удаления желчного пузыря. Если после операции хирург заметит отделение желчи по дренажу, то он вовремя сможет заподозрить данное осложнение и принять эффективные меры.
Помочь ему в плане диагностики могут ультразвуковое исследование, компьютерная томография, ретроградная холедохопанкреатография.
С целью уточнения диагноза иногда требуется и проведение повторной операции – релапароскопии (эндовидеоскопически) или лапаротомии (открытым способом). Во время операции находят источник желчеистечения, при необходимости выполняют повторное клиппирование желчных протоков в ложе желчного пузыря или оставшейся культи пузырного протока.
Если в силу причин произошло травматическое повреждение желчных протоков, то показаны реконструктивные операции по восстановлению их целостности.
Формирование подпечёночных и поддиафрагмальных абсцессов
Абсцессы возникают вследствие травматического удаления желчного пузыря с нарушением целостности его стенки и попадания инфекции в подпечёночное или поддиафрагмальное пространство. Благоприятствует данному осложнению исходное тяжёлое поражение желчного пузыря (флегмонозный или гангренозный холециститы, эмпиема желчного пузыря).
Диагноз ставится, прежде всего, по клинической картине.
Поддиафрагмальный абсцесс располагается между нижней поверхностью диафрагмы и верхней поверхностью печени. Прежде всего, отметим, что заболевания желчного пузыря обеспечивают 25% всех диафрагмальных абсцессов, т.е. четвёртую часть, что прямо скажем, достаточно часто.
В клинической картине заболевания будут присутствовать следующие симптомы:
1. Лихорадка.
Повышение температуры может достигать 38-39 градусов. Больной человек жалуется на озноб, головную боль, появление болей в мышцах. Приём жаропонижающих препаратов помогает ненадолго.
Учащается дыхание. Чтобы стало легче дышать, больной старается занять вынужденное возвышенное положение в кровати.
3. При осмотре живота доктор может выявить болезненность в области правого подреберья, нижних межреберий и правой половины живота. Если поддиафрагмальный абсцесс достаточно больших размеров, то может определяться асимметрия грудной клетки, возникающая в результате выпячивания нижних рёбер, межреберий и правой половины живота. Очень болезненно поколачивание по рёберной дуге. Путём перкуссии врач может увидеть увеличение размеров печени.
Нередко поддиафрагмальный абсцесс приводит к возникновению правосторонней нижнедолевой пневмонии или плеврита с соответствующей клинической картиной.
В диагностике поддиафрагмального абсцесса очень помогает РГ – исследование.
Врач – рентгенолог видит высокое стояние правого купола диафрагмы, подвижность диафрагмы резко снижается, она утрачивает свою куполообразную форму. В дополнении снижается прозрачность нижнего лёгочного поля.
Лечение поддиафрагмального абсцесса – оперативное. Во время оперативного вмешательства вскрывается гнойник, к месту гнойника ставится специальный дренаж, в послеоперационном периоде назначается антибактериальная терапия.
Подпечёночный абсцесс формируется между нижней поверхностью печени и петлями кишечника.
Симптомы подпечёночного абсцесса следующие:
1. Лихорадка 38 – 39 С
2. При осмотре врач может определить отставание в дыхании правой половины живота, выраженную болезненность и напряжение мышц в правом подреберье, боли могут иррадиировать (отдавать) в правое плечо или лопатку. Болезненность в правом подреберье может усиливаться при кашле или глубоком вдохе.
В диагностике помогает компьютерная томография, рентгенологическое исследование. При РГ доктор рентгенолог видит высокое стояние купола диафрагмы, уменьшение её подвижности, может быть выпот в правую плевральную полость.
Лечение абсцесса также оперативное. Выполняется вскрытие абсцесса с постановкой сигарообразного дренажа к месту бывшего нахождения гнойника. В послеоперационном периоде назначается антибактериальная терапия. Согласно другой методике осуществляют чрескожную пункцию абсцесса и его дренирование под контролем ультразвукового исследования или компьютерной томографии.
Ответим на вопросы.
Как часто встречаются поддиафрагмальные и подпечёночные абсцессы?
Частота возникновения абсцессов составляет 0,18-1,9 % от всех проведённых оперативных вмешательств на желчном пузыре.
При образовании абсцесса обязательно ли выполнять повторную операцию? Может всё сможет «рассасаться» само?
Дело в том, что наличие даже отграниченного гнойника в брюшной полости опасно распространением инфекционного процесса по всей брюшной полости, формированием перитонита и межкишечных абсцессов. Поэтому, не дожидаясь дальнейшего ухудшения состояния больного, выполняется экстренная операция: удаляется гнойник, надёжно промывается брюшная полость дезинфицирующими растворами.
Подпечёночные и поддиафрагмальные абсцессы сильно удлиняют срок нахождения в стационаре?
Да, конечно, формирование гнойника в брюшной полости – дело серьёзное. Поэтому больной должен подольше находиться под наблюдение врачей в раннем послеоперационном периоде. Назначается курс антибактериальной терапии, иммуномодуляторы, дезинтоксикационная терапия. При возникновении подобной ситуации полечиться нужно будет интенсивно.

Воспалительные изменения раны брюшной стенки
Иногда происходит нагноение послеоперационных ран – проколов на брюшной стенке, оставшихся после введения хирургического инструментария в брюшную полость. Особенно часто это осложнение возникает при тяжёлых деструктивных формах холецистита (флегмонозном и гангренозном холецистите), когда возникают трудности с извлечением желчного пузыря из брюшной полости.
В таком случае распускают наложенные швы, нагноившаяся рана промывается дезинфицирующими растворами. При отсутствии иммунодефицита, как правило, с нагноением удаётся быстро справиться
Как часто возникает нагноение послеоперационных ран?
По данным различных авторов частота колеблется от 0,6 до 6%.
Как самому избежать нагноения послеоперационных ран?
Во время пребывания в стационаре послеоперационные раны будут надёжно обрабатываться хирургическими сёстрами, поэтому особенно беспокоиться не стоит. После снятия швов, что примерно происходит через неделю после операции, уже можно безбоязненно принимать душ или ванну.
Итак, мы поняли, что осложнения после удаления желчного пузыря возможны, вероятность их возникновения в опытных руках хирурга не столь высока. Выбор надёжной клиники с опытными квалифицированными врачами – главное условие предотвращения подобных ситуаций.
Автор статьи врач Евгений Снегирь, автор сайта Лекарство для души
Я благодарю Евгения Снегиря за такую подробную информацию. Надеюсь, что у вас все будет хорошо после операции.
Все наши рекомендации также вы можете прочитать в книге «Диета после удаления желчного пузыря в вопросах и ответах», которую мы написали вместе с Евгением. Книга вышла в электронном виде. Книга очень содержательная и объемная. В книге мы рассказываем как навсегда избавиться от страха после перенесенной операции, сделать свое меню разнообразным, а жизнь — счастливой. Настольное пособие для всех, кто пережил операцию после удаления желчного пузыря.

Если вы хотите приобрести эту книгу, пройдите по этой .
Если у вас есть проблемы с желчным пузырем, вы хотите получить дополнительную информацию, заходите на блоге в рубрику .
А для души я предлагаю послушать сегодня Мы в этой жизни только гости. Татьяна Снежина. Удивительная песня…А слова какие…
Желаю всем здоровья, настроения и радости жизни. Желаю всем не только слышать друг друга, но и слУшать… Надеюсь, что в вашей жизни именно все так.

Прежде чем описывать состояние и лечение после лапароскопии желчного пузыря, надо знать, что представляет собой подобное хирургическое вмешательство. Желчный пузырь является важным звеном в пищеварительной системе. Он расположен под печенью и накапливает желчь, которая поступает в кишечник и расщепляет жиры.
При заболевании этого органа в нем образуются твердые соединения – камни. В этом случае желчный пузырь удаляют. Менее травматичным является метод иссечения желчного пузыря при помощи проколов брюшной полости – лапароскопия.
Этот метод уменьшает вероятность возникновения послеоперационой грыжи. При появлении боли в правом подреберье следует обратиться к врачу, сделать УЗИ и исключить заболевание желчного пузыря.
В каких случаях пациентам назначается такая операция?
- Первые сутки приступа острого холецистита.
- Калькулезный холецистит.
- Наличие камней в желчных протоках.
- Есть камни в и осложнения не проявляются.
После операции
Первая неделя – это послеоперационный период. После выхода из наркоза в состоянии абсолютного покоя следует находиться 5-6 часов.
 Затем можно подниматься, переворачиваться, делать простые движения. В первый день принимать пищу нельзя, можно пить негазированную воду или настой шиповника без сахара. Во второй день можно употреблять 1-1,5 л обезжиренного кефира или фруктового киселя. Одна порция не должна превосходить полстакана. Периодичность приема – 1,5-2 часа.
Затем можно подниматься, переворачиваться, делать простые движения. В первый день принимать пищу нельзя, можно пить негазированную воду или настой шиповника без сахара. Во второй день можно употреблять 1-1,5 л обезжиренного кефира или фруктового киселя. Одна порция не должна превосходить полстакана. Периодичность приема – 1,5-2 часа.
На третьи сутки можно есть небольшими порциями творог, рубленое нежирное мясо, бульон, фрукты, кисломолочные продукты. В промежутках между трапезами надо много пить. В последующие дни питание – обычное, за исключением острых и соленых продуктов и черного хлеба. Некоторое время места уколов будут болеть, пока травмированные ткани не заживут.
Если ранки беспокоят или появятся боли, надо обратиться к врачу, иначе могут быть осложнения.
Дренажная трубка, как правило, при отсутствии выделений, убирается на вторые сутки.
Нельзя давать организму физические нагрузки. Белье должно быть мягким из натуральных тканей.
Послеоперационный период заканчивается снятием швов с проколов на животе. После выписки из больницы пациент еще некоторое время (10-12 дней) находится на больничном до полного заживления внешних и внутренних ран.
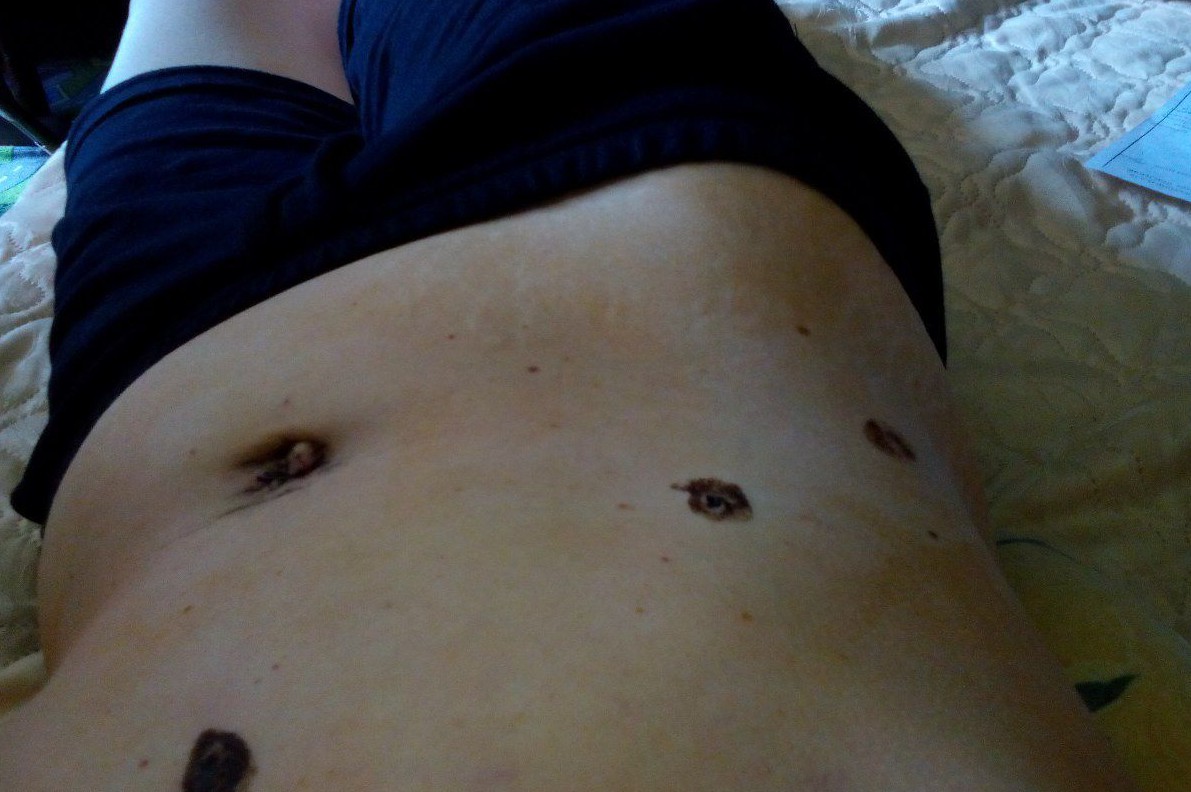
 Бывает появляются осложнения в виде уплотнений, покраснений или выделений из мест проколов, тогда лечение продлевается. Послеоперационное осложнение может быть выражено грыжей в зоне рубца. Грыжа болезненна в случае ущемления, сопровождается рвотой, отсутствием стула. Она может возникать при несоблюдении щадящего режима физических нагрузок. Места проколов обрабатываются йодом. Их можно мочить через 5 дней.
Бывает появляются осложнения в виде уплотнений, покраснений или выделений из мест проколов, тогда лечение продлевается. Послеоперационное осложнение может быть выражено грыжей в зоне рубца. Грыжа болезненна в случае ущемления, сопровождается рвотой, отсутствием стула. Она может возникать при несоблюдении щадящего режима физических нагрузок. Места проколов обрабатываются йодом. Их можно мочить через 5 дней.
Боли в первый период успешно купируются принятием анальгетиков. Если все нормально, то далее необходимость в них исчезает. Во время проведения операции создается полое пространство в животе с помощью накачивания углекислого газа. Это может спровоцировать болевые ощущения в надключичной области.
В послеоперационный период можно предложить больному следующие блюда:
- Суп-пюре овощной на постном бульоне.
- Омлет на пару.
- Картофельное пюре с добавлением моркови, свеклы или тыквы.
- Перетертое отварное мясо кролика или индейки.
- Блюда из обезжиренного творога.
- Нежирная отваренная рыба.
- Желе или мусс из некислых фруктов.
Хлеб вводится в рацион постепенно в виде размоченных в бульоне или чае пшеничных сухарей. Из каш предпочтение отдавать следует гречневой и овсяной каши на воде.
Реабилитация после лапароскопии и рацион питания
 Лапароскопия не является полостной операцией, когда шов долго зарастает и боли возникают при каждом движении. Обычно через полгода пациент забывает о проколах. Если операция проведена квалифицированно, и осложнения отсутствуют, реабилитация будет быстрой. Жизненные силы человека полностью восстанавливаются.
Лапароскопия не является полостной операцией, когда шов долго зарастает и боли возникают при каждом движении. Обычно через полгода пациент забывает о проколах. Если операция проведена квалифицированно, и осложнения отсутствуют, реабилитация будет быстрой. Жизненные силы человека полностью восстанавливаются.
Основная задача реабилитационного периода – настроить желчные протоки на выполнение функций утраченного органа. Постепенно они научатся резервировать желчь. Но, на первых парах, надо максимально сократить выделение этого секрета, который истекает по протокам прямо в кишечник.
Это удастся сделать путем сокращения потребления жиров, острой, жареной пищи.
Правила поведения после операции:
- 2-3 недели запрещены половые отношения;
- следить за регулярным мягким стулом;
- 1-1,5 месяца нельзя заниматься спортом и тяжелым физическим трудом;
- в питании придерживаться диеты№5;
- не поднимать больше 3 кг;
- принимать витамины Витрум, Центрум, Супрадин

Соблюдение строгой диеты связано с тем, что желчь при отсутствии желчного пузыря не скапливается, а поступает непосредственно по протокам в двенадцатиперстную кишку. Там она расщепляет жирную пищу. Надо свести к минимуму употребление таких продуктов, которые требуют обильного желчевыделения. Блюда готовить на пару или отварные.
Диета №5 включает в себя вареные, тушеные, запеченые продукты, которые принимаются в пищу маленькими порцями 5-6 раз в день.
Запрещены:
- Жирные мясо и рыбопродукты, сало, сметана, сливки.
- Грибы.
- Сырые овощи.
- Свежий хлеб, сдоба.
- Шоколад, кофе, спиртные напитки.
- Консервы.
- Копчености.
- Острое, жареное.
Разрешены:
- Диетические сорта мяса – курятина, крольчатина.
- Рыба – щука, судак.
- Жидкие каши.
- Постные супы.
- Нежирные молочные продукты.
- Ягоды и фрукты с мягким вкусом, компоты, отвары, кисели из них.
- Немного варенья.
Коровье или растительное масло (50-60 г в сутки) добавляют в блюда перед едой.
Норма потребления жидкости в этот период устанавливается индивидуально. На пятый месяц после операции можно рыбу и мясо употреблять не измельчая. Добавляют в рацион кофе с молоком. Диеты следует придерживаться 2-3 года.
Важно помнить, что отсутствие желчного пузыря требует отказаться навсегда от тяжелой пищи – маринадов, копченых деликатесов, жареного картофеля. Это условие сохранения здорового кишечника. Пища должна быть не горячей или холодной, а теплой.
Последствия удаления желчного пузыря.
 Иногда происходят выбросы желчи в двенадцатиперстную кишку, которые дают о себе знать рвотой, метеоризмом, диареей, изжогой, горьким привкусом во рту. Могут беспокоить боли в животе. Полностью исключить такие проявления невозможно. Боли можно унять, принимая Но-Шпу или дюспаталин. Необходимо вернуться к диете№5.
Иногда происходят выбросы желчи в двенадцатиперстную кишку, которые дают о себе знать рвотой, метеоризмом, диареей, изжогой, горьким привкусом во рту. Могут беспокоить боли в животе. Полностью исключить такие проявления невозможно. Боли можно унять, принимая Но-Шпу или дюспаталин. Необходимо вернуться к диете№5.
Осложнения в ходе операции и после нее
При проведении возможно травмирование стенок желудка, кровеносных сосудов, других внутренних органов. Может быть нарушена целостность двенадцатиперстной или толстой кишки, артерии, печени. Если такие осложнения возникают, операцию продолжают рассекая брюшную полость.
После операции с помощью проколов брюшной стенки из печени или пузырного протока может выделяться в брюшную полость желчь.
 Заживление ран и восстановление организма после наркоза требует времени. Движение необходимо в этот период, поэтому пациенту не запрещены легкие недлительные пробежки. Следует избегать напряжения мышц брюшного пресса. Это может спровоцировать грыжу, разрыв швов.
Заживление ран и восстановление организма после наркоза требует времени. Движение необходимо в этот период, поэтому пациенту не запрещены легкие недлительные пробежки. Следует избегать напряжения мышц брюшного пресса. Это может спровоцировать грыжу, разрыв швов.
Сбалансированный комплекс утренних упражнений будет способствовать интенсивному пищеварению и отходу желчи.
Если процесс восстановления идет без осложнений, то физкультурой можно заняться через 2 месяца после операции. Застой желчи устранят прогулки пешком.
Полностью период восстановления организма после хирургического вмешательства можно считать завершенным через 2 года.









