Трансмуральный инфаркт миокарда — что это такое? Мелкоочаговый инфаркт миокарда. Каковы симптомы инфаркта
Трансмуральный инфаркт еще называют проникающим, так как он полностью затрагивает стенку сердца. Некрозу поддаются все три слоя: эпикард, миокард, эндокард. Омертвление тканей происходит вследствие стойкой ишемии, вызванной нарушением коронарного кровотока. Причиной может послужить тромб или атеросклеротическая бляшка. После окончания приступа участок некроза замещается соединительной тканью, а число функционирующих клеток (кардиомиоцитов) уменьшается.
Крупноочаговый трансмуральный инфаркт: причины и факторы риска
Болезнь чаще встречается у пожилых людей. Женщины репродуктивного возраста находятся под защитой гормонов эстрогенов, помогающих сосудам сохранять их тонус и эластичность. Поэтому в молодом возрасте чаще страдают мужчины. После 50 лет риск развития сердечного приступа у представителей обеих полов примерно одинаковый.
 Известно, что главной причиной смертности населения во всем мире являются заболевания сердечно-сосудистой системы
Известно, что главной причиной смертности населения во всем мире являются заболевания сердечно-сосудистой системы Ишемия сердечной ткани возникает вследствие закупорки коронарных артерий:
- атеросклеротической бляшкой;
- оторвавшимся тромбом;
- иногда тромб может образоваться непосредственно на атеросклеротической бляшке.
Спазм коронарных сосудов способен вызвать приступ стенокардии. Очень опасным является усложнение стенокардии тромбообразованием. Тогда повышается риск возникновения приступа с проникающим поражением сердечной стенки.
К факторам риска развития ишемической болезни относятся:
- вредные привычки (алкоголь, курение, наркотики);
- повышенный уровень холестерина в крови;
- гиперкоагуляция, ;
- болезни эндокринной системы (сахарный диабет, ожирение);
- наличие других патологий кровеносной системы;
- пожилой возраст.
Частые стрессы могут послужить пусковым фактором в развитии некроза сердечной мышцы. Людям, страдающим от стенокардии, необходимо придерживаться профилактических мер, чтобы их болезнь не перешла в очередной приступ.
 При остром трансмуральном инфаркте миокарда наблюдаются типичные симптомы, но в более тяжелой форме, чем при обычном инфаркте
При остром трансмуральном инфаркте миокарда наблюдаются типичные симптомы, но в более тяжелой форме, чем при обычном инфаркте Симптомы проникающего некроза сердечной мышцы
Острый трансмуральный передний и задний инфаркт очень редко проходит бессимптомно, так как при нем присутствует значительное поражение сердечной мышцы. Как правило, перед началом приступа и после него сохраняется общее недомогание. У каждого пациента некроз сердечной мышцы развивается индивидуально, что подразумевает разную выраженность клинических признаков.
Трансмуральный некроз сердечной мышцы имеет следующие симптомы:
- перебои в работе, нарушение сердечного ритма (сердце то замирает, то выпрыгивает из груди);
- вследствие застоя крови в легких возникают типичные проявления сердечной астмы (сильная одышка, вплоть до удушья);
- пациенты, хоть раз испытавшие подобный приступ, утверждают, что это ужасное состояние;
- давящая острая боль за грудиной, иррадиирующая в левую лопатку, плечо, левую часть нижней челюсти и спины;
- ощущение тревоги, страха за здоровье и за жизнь;
- патологическая бледность, холодный пот, онемение конечностей.
Люди, которые хоть раз прочувствовали очень сильную, волнообразную и длительную боль в груди, навсегда запоминают, что такое трансмуральный инфаркт миокарда. После острого и подострого периодов начинается рубцовая стадия заболевания. Участок некроза замещается соединительной тканью, снижается выраженность клинических признаков.
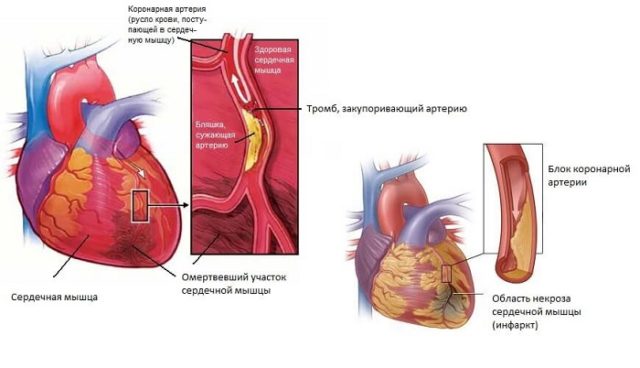 Трансмуральный инфаркт миокарда - такая форма некроза мышечного слоя, которая является прямым следствием острого прекращения притока крови к сердечной мышце, при этом насквозь поражается вся стенка сердца
Трансмуральный инфаркт миокарда - такая форма некроза мышечного слоя, которая является прямым следствием острого прекращения притока крови к сердечной мышце, при этом насквозь поражается вся стенка сердца Какие могут быть осложнения
Если игнорировать наличие некроза в сердечной мышце, повышается риск развития серьезных осложнений. Врачи рекомендуют людям, которые хоть раз пережили инфаркт миокарда, принимать препараты, помогающие снизить нагрузку на сердце, тщательно следить за своим питанием и уровнем физических нагрузок. Такому человеку крайне нежелательно волноваться.
К ранним последствиям некроза сердечной мышцы относятся:
- нарушение ритма (тахикардия, брадикардия, мерцательная аритмия);
- нарушение проводимости (различные виды блокад);
- аневризма и разрывы сердца;
- внезапная сердечная смерть;
- митральная регургитация вследствие поражения сосочковых мышц;
Поздние осложнения болезни, связанные с повышенной нагрузкой на миокард:
- сердечная недостаточность;
- синдром Дресслера;
- тромбоэндокардит.
Чтобы избежать развития опасных последствий, очень важно вовремя диагностировать ИБС. Необходимо обратить внимание на жалобы пациента, его внешний вид и положение в постели, наличие патологий кровеносной системы в анамнезе.
 Симптомы кардиогенного шока почти постоянно сопутствуют трансмуральному инфаркту
Симптомы кардиогенного шока почти постоянно сопутствуют трансмуральному инфаркту Среди форм заболевания, которые чаще всего встречаются, выделяют:
- острый трансмуральный инфаркт миокарда передней стенки;
- острый трансмуральный инфаркт миокарда задней (нижней) стенки;
- острый трансмуральный инфаркт миокарда других уточненных локализаций.
Иногда при постановке диагноза трудно определить зону некроза. Для диагностики болезни уместно назначение общего анализа крови, мочи, определение маркерных ферментов (тропонина, миоглобина, КФК-MB). На ЭКГ при некрозе миокарда можно обнаружить патологический зубец Q, смещение зубца T ниже изоэлектрической линии.
Методы лечения
Первая помощь в купировании сердечного приступа заключается в вызове бригады скорой помощи. Дифференцировать инфаркт от стенокардии можно по неэффективности применения под язык таблетки нитроглицерина.
 Лечение острого периода трансмурального инфаркта (до 12 дней) проводится в отделении реанимации или интенсивной терапии
Лечение острого периода трансмурального инфаркта (до 12 дней) проводится в отделении реанимации или интенсивной терапии Пока медики находятся в дороге, необходимо:
- обеспечить доступ свежего воздуха (открыть окно, включить кондиционер, расстегнуть тесную одежду);
- попытаться снять спазм с помощью таблетки нитроглицерина;
- дать разжевать таблетку аспирина в дозе 300 г, которая разжижает кровь;
- позволить человеку расслабиться, положить на подушку, чтобы верхняя часть тела находилась выше, согнуть ноги больного в коленях.
Затем следует ждать приезда медицинских сотрудников. Если боль очень сильно выражена, может потребоваться купирование приступа с помощью наркотических анальгетиков. Стоит помнить, что после устранения болевого синдрома необходимо посетить врача для дальнейшего лечения ИБС.
В терапии инфаркта миокарда широко используются:
- противоишемические средства;
- антикоагулянты (уменьшают сворачиваемость крови);
- антиагреганты (препятствуют образованию тромбов);
- тромболитики (ферменты, которые разрушают кровяные сгустки);
- статины (понижают уровень холестерина);
- витаминные комплексы (антиоксиданты).
Антиангинальные средства уменьшают риск развития ишемии миокарда. Они снижают потребность тканей в кислороде, уменьшают нагрузку на сердце, понижают кровяное давление и частоту сердечных сокращений, способствуя профилактике повторного приступа.
 В обязательном порядке добавляют лекарственные средства, расширяющие сосуды сердца, обеспечивающие развитие коллатералей
В обязательном порядке добавляют лекарственные средства, расширяющие сосуды сердца, обеспечивающие развитие коллатералей Какой образ жизни нужно вести после трансмурального инфаркта?
Поскольку даже незначительный некроз сердечной мышцы замещается соединительной тканью с образованием рубца, с каждым новым приступом количество функционирующих кардиомиоцитов уменьшается. Человеку, пережившему инфаркт, стоит очень бережно относиться к состоянию кровеносной системы, так как любой стресс или чрезмерная физическая нагрузка способны вызвать повторный приступ.
Прогноз зависит от множества факторов, среди которых выделяют локализацию участка некроза:
- Острый трансмуральный инфаркт нижней стенки миокарда. Является очень опасным состоянием, сопровождается сильной болью и одышкой, чаще других форм приводит к летальному исходу.
- Острый трансмуральный инфаркт миокарда передней стенки не имеет особых отличий от других подвидов этого недуга. Выраженность клинических симптомов варьирует в зависимости от болевого порога человека и величины омертвленного участка ткани.
- Острый трансмуральный инфаркт миокарда других уточненных локализаций. Теоретически сердечная мышца может быть поражена в любом ее участке. Тяжесть течения болезни будет зависеть от каждого отдельного случая.
Значительную роль играет число приступов в анамнезе и величина пораженной ткани. Чтобы снизить риск развития неприятных осложнений, человек должен позаботиться о своевременной профилактике. Необходимо исключить все вредные привычки, больше бывать на свежем воздухе, избегать стресса и чрезмерных физических нагрузок. В рационе не должно быть продуктов, содержащих большое количество жиров. Полезна лечебная гимнастика, направленная на развитие правильного дыхания и укрепление сердечно-сосудистой системы.

Образование: Волгоградский государственный медицинский университет Уровень образования: Высшее. Факультет: Лечебный.…
При поступлении малого количества кислорода к сердечной мышце (миокарду) может возникнуть ишемическая болезнь сердца (ишемия). Одним из самых серьезных видов ишемии является инфаркт.
Клетки миокарда гибнут при сужении или закупоривании одной из артерий, доставляющей к сердцу кислород и питательные вещества. Если повреждение артерий незначительное, то в этом случае возникает стенокардия. А повреждение большого участка миокарда неизбежно влечет за собой инфаркт - заболевание, требующее срочную госпитализацию больного даже при ощущении незначительных болей в области сердца.
После того, как лечение успешно завершится, поврежденный участок сердечной мышцы зарастает соединительной тканью, которая похожа на ту, что появляется на поверхности кожи при образовании шрама.
Каковы причины возникновения этого заболевания?
В большинстве случаев инфаркт миокарда возникает из-за образования на стенке кровеносного сосуда атеросклеротических бляшек. Со временем она становится всё больше и больше, создавая тем самым препятствия для полноценного кровообращения.
При ограничении или прекращении кровотока к миокарду начинают гибнуть клетки, лишённые питания.
На сегодняшний день жертвами инфаркта миокарда зачастую становятся мужчины в очень молодом возрасте. Это объясняется тем, что женские половые гормоны, а особенно эстроген, надёжно защищают женщин от закупорки сердечных сосудов. Однако с приближением климакса вероятность развития инфаркта у представителей обоих полов становится одинаковой.
Какие бывают виды заболевания?
Классификация инфаркта миокарда зависит от его расположения и глубины. При поражении стенки сердца на всю глубину возникает инфаркт, который может называться по-разному - проникающий, Q-позитивный или инфаркт с элевацией (подъёмом) ST.
Если инфаркт не поражает стенки сердца на всю глубину, то он может называться непроникающим, Q-отрицательным или без элевации ST. В диагнозе обычно указывают ту область сердца, которая поражена инфарктом. Помимо этого, указывают также поврежденную стенку сердца.
Также существует обширный инфаркт миокарда, который охватывает основную часть сердечной мышцы. В отличии от обширного, мелкоочаговый инфаркт поражает только небольшую часть.
Кроме этого, иногда возникает рецидивирующий инфаркт, который проявляет себя в течение четырех недель после предыдущего, и повторный инфаркт миокарда, появляющийся более чем через 28 дней.
Каковы симптомы инфаркта?
 Инфаркт миокарда обычно развивается в течение четырех периодов, для каждого из которых характерны определённые симптомы.
Инфаркт миокарда обычно развивается в течение четырех периодов, для каждого из которых характерны определённые симптомы.
- Острейший период, начинающийся, как правило, внезапно и в зависимости от симптомов подразделяющийся на несколько типов:
- Болевой тип. Согласно статистике, развитие 90% инфарктов происходит именно по этому типу. Основным симптомом является боль в груди, отдающая в ключицу, руку, плечо, лопатку, нижнюю челюсть. Сильная боль может продолжаться до нескольких дней.
- Астматический тип. В данном случае признаками начала заболевания являются одышка, учащённое сердцебиение, затрудненное дыхание, синеватый оттенок кожи. Астматический тип инфаркта встречается в основном у пожилых людей. Подобные симптомы также могут быть характерны и для вторичного инфаркта.
- Абдоминальный (брюшной) тип. Симптомами данного типа являются острые боли в животе, тошнота, время от времени имеют место рвота и вздутие живота.
- Аритмический тип. Проявляется сильным и частым сердцебиением, а также нарушениями сердечного ритма. В ряде случаев сердцебиение, наоборот, становится крайне редким.
- Церебральный (мозговой) тип. Для такого типа характерны сильнейшие головные боли, головокружение, проблемы со зрением.
- Острый период, продолжающийся около 10 дней. За этот период окончательно сформировывается участок погибших клеток миокарда. Если раньше погибшие и работоспособные клетки сердечной мышцы могли располагаться хаотично, то теперь они разделены. Происходит постепенная замена омертвевших мышечных клеток клетками соединительной ткани. За это время температура тела может повыситься за счет поступления продуктов распада клеток в кровь больного человека.
- Подострый период, который может длиться 2-4 месяца. В течение этого времени на месте погибшей ткани миокарда окончательно сформировывается рубец. Следует иметь в виду, что в случае обширного инфаркта в центре очага ещё довольно долгое время сохраняется утончённая ткань, которая может растягиваться при напряжении. В результате образуется аневризма. Иногда есть вероятность возникновения достаточно редкого осложнения - разрыва сердца, почти всегда приводящего к летальному исходу. Поэтому даже если нет жалоб на боли или одышку, больной должен строго соблюдать все рекомендации доктора.
- Постинфарктный период, длящийся до 6 месяцев. Больной постепенно идет на поправку, но в это время есть большая вероятность возникновения вторичного инфаркта миокарда, развития стенокардии и сердечной недостаточности.
Какие осложнения могут появиться при заболевании?
Существует целый ряд различных осложнений, возникающих при инфаркте миокарда:
- кардиогенный шок, заключающийся во внезапном снижении сердечной активности. В результате кардиогенного шока происходит резкое падение артериального давления. Это очень опасное осложнение, которое развивается быстро, а в ряде случаев - практически мгновенно. Кардиогенный шок часто заканчивается летальным исходом;
- тромбообразование в сердечной полости. При выходе из сердца тромбы могут стать причиной закупорки артерий, тем самым перекрывая приток крови к другим органам. Это может послужить причиной возникновения инсульта, а также инфаркта в других внутренних органах;
- сбои сердечного ритма, представляющие угрозу для жизни;
- психические нарушения, возникающие чаще всего у пожилых людей.
Но это далеко не всё., так как возникновение инфаркта миокарда грозит массой осложнений, и предсказать их появление невозможно. Поэтому при лечении инфаркта миокарда нужно строго соблюдать все рекомендации доктора. При инфаркте нельзя торопиться с выпиской из лечебного учреждения или выходом на работу. Если даже больной будет считать, что он уже выздоровел, чрезмерная активность во время выздоровления чревата внезапными и зачастую тяжелыми осложнениями.
Как осуществляется диагностика заболевания?
 Первым признаком инфаркта миокарда является боль в районе грудной клетки, продолжающаяся в течение длительного промежутка времени (более получаса).
Первым признаком инфаркта миокарда является боль в районе грудной клетки, продолжающаяся в течение длительного промежутка времени (более получаса).
Вторым признаком служит ряд особенностей электрокардиограммы - например, высокие зубцы Т. Поэтому в случае подозрения у больного инфарктного состояния ЭКГ проводят повторно каждые 20 – 30 минут. При этом нужно внимательно следить за малейшими изменениями в электрокардиограмме.
Третий признак инфаркта миокарда - это обнаружение в крови больного веществ, появляющихся после гибели клеток сердца.
Если после проведения ЭКГ не будет обнаружено характерных изменений, то назначают коронарную ангиографию и эхокардиографические исследования, направленные на изучение состояния и сокращения сердечных стенок.
Что предлагает для лечения традиционная медицина?
Лечебные мероприятия при инфаркте миокарда заключаются в устранении боли, восстановлении кровотока, уменьшении потребности сердечной мышцы в кислороде, лечении инфарктных осложнений, минимизации пораженной инфарктом области миокарда.
Боли устраняют при помощи наркотических анальгетиков. Главная задача - не допустить болевой синдром, так как боль существенно повышает нагрузку на сердце из-за воздействия симпатоадреналовой системы. Болевой сигнал подается нервной системой, надпочечники увеличивают выброс адреналина, и как следствие - нагрузка на сердце. В процессе снятия боли уменьшается частота сердечного ритма, снижается потребление сердечной мышцей кислорода. Также для этого используют бета–адреноблокаторы, блокирующие адренорецепторы и не позволяющие адреналину оказывать воздействие на сердечный ритм.
Всем больным, пострадавшим от инфаркта миокарда, обязательно делают ингаляции кислорода с помощью носовых трубок или дыхательных масок.
 Больным также прописывают курс лечения тромболитиками - веществами, растворяющими тромбы и восстанавливающими кровообращение в сосудах. Лечения тромболитиками имеет массу противопоказаний - большие кровопотери, повышенное артериальное давление, тяжелые болезни печени. Однако несмотря на это тромболитиками часто пользуются врачи скорой помощи, потому что своевременное применение этих лекарств уменьшает область миокарда, пострадавшего от инфаркта.
Больным также прописывают курс лечения тромболитиками - веществами, растворяющими тромбы и восстанавливающими кровообращение в сосудах. Лечения тромболитиками имеет массу противопоказаний - большие кровопотери, повышенное артериальное давление, тяжелые болезни печени. Однако несмотря на это тромболитиками часто пользуются врачи скорой помощи, потому что своевременное применение этих лекарств уменьшает область миокарда, пострадавшего от инфаркта.
Если к тромболитической терапии имеются противопоказания, то применяют ангиопластику, которая помогает восстановить кровообращение. Больному под местным наркозом с помощью катетера вводят баллон. В баллон вводится жидкость, в результате чего он расширяется, тем самым увеличивая просвет в поврежденной артерии. Затем катетер и баллон удаляют.
При инфаркте миокарда совместно проводятся антиагрегатная и антикоагулянтная терапия. Это позволяет предотвратить возникновение тромбов.
Антиагрегантными являются препараты ацетилсалициловой кислоты. Антикоагулянты предназначены для того, чтобы уменьшить свертываемость крови и исключить образование новых тромбов.
Иногда невозможно применить тромболитическую терапию и бета-блокираторы. В этих случаях применяют ингибиторы ангиотензин-превращающего фермента (АПФ). Эти препараты препятствуют возникновению осложнений инфаркта миокарда, а также служат для предотвращения развития сердечной недостаточности. Но ингибиторы АПФ и сами могут спровоцировать инфарктные осложнения. Они оказывают влияние на ферментативные процессы, которые происходят в организме, и препятствуют преобразованию неактивных ферментов в активные. Они, в свою очередь, сужают кровеносные сосуды и повышают давление.
Применение ингибиторов АПФ в комплексе с диуретиками (мочегонными препаратами) позволяет повысить их эффективность и свести к минимуму негативные воздействия каждого из них. Диуретики применяют при различных заболеваниях, при которых возникает отечность.
При инфаркте миокарда нельзя затягивать с оказанием медицинской помощи, иначе это может существенно увеличить область поражения сердца. Поэтому при малейших подозрениях на инфаркт миокарда нужно срочно вызывать скорую помощь.
При давящей боли в области сердца, продолжающейся более 15 минут, необходимо срочно обратиться к врачу. То же самое следует сделать, если боли в области сердца длятся более 5 минут в сопровождении рвоты, общей слабости организма, затруднения дыхания, и не прекращаются после приёма нитроглицерина. До прибытия бригады скорой помощи нужно принять вторую таблетку нитроглицерина через 5 минут после принятия первой.
Народные методы лечения противопоказаны в острые периоды болезни. В этом случае инфаркт миокарда требует срочного медицинского вмешательства.
Народная медицина рекомендует применять в период реабилитации различные лечебные продукты и настои, способствующие укреплению стенок кровеносных сосудов и улучшению работы сердца. В состав настоев могут входить календула, цветы боярышника, семена укропа, корни валерьяны, ягоды калины, плоды фенхеля, мята. Также рекомендуется употребление в пищу овощей и фруктов, таких, как:
- репа;
- свекла;
- свежая морковь;
- редька;
- виноград;
- яблоки.
На работу сердца благоприятное воздействие оказывают:
- грецкие орехи;
- миндаль;
- сухофрукты;
- пророщенные зерна пшеницы.
Какова профилактика заболевания?
Профилактику инфаркта миокарда подразделяется на первичную и вторичную.
К первичной профилактике относится здоровый образ жизни - в частности, правильное питание, умеренное употребление алкоголя, отказ от курения и физическая активность. Следование всем этим правилам существенно снизит риск развития инфаркта миокарда.
Вторичная профилактика включает в себя приём антикоагулянтов, бета-блокаторов, ингибиторов АПФ.
Одним из показателей риска развития инфаркта миокарда является высокий уровень холестерина, поэтому для предотвращения возникновения повторного инфаркта назначают статины – лекарственные средства, предназначенные для понижения уровня холестерина.
Антагонисты кальция – это специальные препараты, препятствующие поступлению ионов кальция в сердечную мышцу. Благодаря этому происходит расширение коронарных артерий. В тех случаях, когда приём бета-блокираторов противопоказан, используют антагонисты кальция длительного действия.
Применение таких препаратов противопоказано во время острого периода инфаркта, а также при появлении признаков сердечной недостаточности и во время нарушения функций левого желудочка. При этих заболеваниях происходит нарушение насосной функции сердца, а приём антагонистов кальция усугубляет этот процесс.
Иногда для лечения инфаркта миокарда назначают полиненасыщенные жирные кислоты, сочетая их со всеми вышеперечисленными препаратами. Это позволяет улучшить обмен веществ.
Как должна происходить профилактика осложнений заболевания?
В острый период инфаркта одной из основных задач лечения является профилактика различного рода осложнений - аритмии, тромбоза, сердечной недостаточности, разрывов сердца. Значительное снижение риска возникновения осложнений вызывают такие лечебные мероприятия, как ингаляции кислородом, своевременное применение лекарств, восстановление кровообращения, купирование болевого синдрома, аккуратная транспортировка пациента.
При инфаркте миокарда первое время нужно соблюдать постельный режим, обеспечивать физический и эмоциональный покой, регулярно следить за показаниями артериального давления и электрокардиограммы больного.
Через несколько недель после начала инфаркта могут возникнуть поздние осложнения. Самым распространенным считается такое отдаленное осложнение, как сердечная недостаточность. Для профилактики этого недуга с самого начала лечения инфаркта следует принимать такие лекарственные препараты, как нитроглицерин, ингибиторы АПФ, диуретики, бета-блокаторы.
Как на ранних, так и на поздних стадиях инфаркта миокарда у больного могут возникнуть психические расстройства, из-за которых пациент откажется проходить лечение. Здесь поможет только помощь опытного психотерапевта.
- < Назад
 Инфаркт миокарда по своей сути — это некроз сердечной мышцы, который возникает при внезапном кислородном голодании миокарда. Инфаркт миокарда еще несколько десятков лет назад был заболеванием пожилых людей. Реалии сегодняшнего дня говорят о том, что этот недуг очень «помолодел», среди пациентов кардиологических отделений с таким диагнозом, можно встретить даже тридцатилетних мужчин. Женщины в молодом возрасте намного реже подвержены риску возникновения инфаркта. Некроз сердечной мышцы опасен своими последствиями, в лучшем случае — это инвалидность, в худшем – летальный исход.
Инфаркт миокарда по своей сути — это некроз сердечной мышцы, который возникает при внезапном кислородном голодании миокарда. Инфаркт миокарда еще несколько десятков лет назад был заболеванием пожилых людей. Реалии сегодняшнего дня говорят о том, что этот недуг очень «помолодел», среди пациентов кардиологических отделений с таким диагнозом, можно встретить даже тридцатилетних мужчин. Женщины в молодом возрасте намного реже подвержены риску возникновения инфаркта. Некроз сердечной мышцы опасен своими последствиями, в лучшем случае — это инвалидность, в худшем – летальный исход.
Если представить человеческий организм в виде механизма, то сердце можно сравнить с двигателем, работающим в постоянном режиме.
Сбой происходит по причине недостатка количества кислорода, который может спровоцировать тромб, блокирующий коронарную артерию.
В момент разрыва атеросклеротической бляшки происходит прилипание кровяных клеток к стенкам сосуда, в результате слой постепенно утолщается и уплотняется, и в какой-то момент времени сгусток, в виде пробки, блокирует поврежденный сосуд. Последующие процессы в сердечной мышце происходят очень быстро – счет идет на минуты. Через десять мнут после того как тромб полностью закрыл просвет в сосуде, сердце начинает испытывать дефицит кислорода и появляется кислородное голодание. В следующие тридцать минут в организме начинают проходить необратимые процессы, а через несколько часов (не более, чем через шесть) мышца погибает.
Как и любая другая болезнь, инфаркт развивается постепенно и проходит пять стадий. В первой, именуемой предынфарктным состоянием, человек может находиться от двух минут до месяца. В этот период наблюдаются частые приступы стенокардии – сердце как бы начинает подавать сигналы о том, что оно не может перекачивать кровь в нужном объеме. Если пациент на этой стадии обратится к кардиологу, то шанс избежать инфаркта очень велик.
В случае, если приступы стенокардии остаются без внимания, то следующий этап — острый приступ, с давящими болями, отдающими в левую руку и плечо, жжением за грудиной. В таком состоянии человек может находиться до трех суток. Постепенно картину приступа могут дополнять побледнение кожных покровов, потоотделение, тошнота, покраснение лица, чувство паники.
Острая фаза длится до полутора недель, на этом этапе у человека повышается температура тела, а в области повреждения сердечной мышцы происходит образование рубца.
В последующие восемь недель острота болевых ощущений снижается, наступает подострый период, во время которого рубец окончательно сформировывается и уплотняется.
Шестинедельный постинфарктная фаза характеризуется относительной стабилизацией пациента, именно в этом периоде течения заболевания риск повторного некроза сердечной мышцы возрастает.
Если к лечению инфаркта миокарда подходить с пониманием того, что дорога каждая минута, и нельзя затягивать с вызовом скорой помощи, то есть большая вероятность избежать летального исхода и сохранить жизнь.
Наше сердце, выполняющее такую сложную и ответственную задачу, устроено необыкновенно просто. Это своего рода мышечный мех с отверстиями, призванный перекачивать кровь по всему телу. Именно поэтому здоровье сердечной мышцы – миокарда – имеет огромное значение для здоровья и жизни всего организма. В силу различных причин эту мышцу может поразить инфаркт – некроз мышечных волокон сердца. Что же это за заболевание и каковы причины его возникновения и развития?
Понятие «некроз»
Некроз – это гибель клеток, а вследствие этого и ткани, которая состоит из данных клеток. Данный процесс имеет несколько стадий. На начальной стадии развития его можно излечить, но уже на второй стадии (некробиоз) клетка подвергается изменениям дистрофического характера, которые остановить невозможно. В дальнейшем клетка и участок ткани гибнут и подвергаются разложению.
Виды некроза
Современная медицина выделяет такие виды некроза:
В свою очередь, к прямому некрозу следует отнести:
- Травматический, возникающий вследствие действия на клетки разрушающих ее химических и физических факторов.
- Токсический, развивающийся под влиянием ядовитых факторов бактериальной природы.
К непрямому некрозу относятся:
- Аллергический (например, некроз печени при хроническом геппатите).
- Трофонефротический (пример: пролежни при заболеваниях периферической нервной системы и ЦНС).
- Сосудистый.
Этиология некроза сердечной мышцы
Некротические изменения мышечных волокон сердца могут возникнуть по причине их недостаточного снабжения кислородом. Это может случиться из-за:

В данном случае некроз миокарда развивается из-за нарушения кровоснабжения, следовательно, речь идет о сосудистом некрозе. Кроме этого случается некоронарогенный некроз миокарда.
Некоронарогенный некроз миокарда
Такое поражение сердечной мышцы может возникнуть по причине недостаточности кислорода в организме, в целом; нарушения кали-натриевого обмена при одновременном приеме стероидных препаратов; повреждения сердца иммунного характера.
Факторы, предрасполагающие к появлению некроза миокарда
Развитию некроза миокарда (инфаркта) способствуют некоторые факторы:
Если вы находите у себя даже один, а тем более несколько подобных факторов, необходимо задуматься о своем здоровье и исключить их, чтобы вовремя предотвратить эту болезнь. Также, если у вас имеется наследственная предрасположенность к данному заболеванию, то не стоим курить и злоупотреблять спиртным. Берегите свое здоровье, ведь предупредить болезнь, подобную инфаркту миокарда, проще, чем излечить.
51. Перечислите изменения в ядре при некрозе:
1) кариопикноз
2) кариорексис
3) кариолизис
52. Перечислите изменения в цитоплазме при некрозе.
1) коагуляция и денатурация белков цитоплазмы
2) плазморексис
3) плазмолиз
53. Что такое инфаркт? Перечислите конкретные причины его возникновения (5).
Инфаркт - некроз, возникающий в результате острого нарушения кровообращения в приводящей артерии. Причины: тромбоз, эмболия, спазм.
54. Что такое мутиляция (3):
Это исход некроза, при котором наблюдается самопроизвольное отторжение омертвевших участков по линии демаркационного воспаления.
55. У мужчины 78 лет правая стопа отёчная, набухшая, чёрно-зеленой окраски, издаёт зловонный запах. Назовите процесс и его разновидность. Укажите наиболее частое заболевание (с учётом возраста больного) и его осложнение, повлекшее за собой вышеописанные изменения (4).
Некроз, влажная гангрена. Атеросклероз, тромбоз.
56. Что такое гангрена (2):
Это некроз тканей, соприкасающихся с внешней средой.
57. Во время экстренной операции по поводу ущемлённой грыжи обнаружено, что в грыжевых воротах ущемилась петля тонкой кишки. После иссечения ворот и освобождения кишки видно, что она тёмно-багрового цвета, резко отёчна. Этот отрезок кишки иссекли. Назовите процесс в кишке и объясните необходимость удаления отрезка кишки (3).
Возникла гангрена кишки. Омертвевшие ткани подвергаются распаду, продукты распада всасываются. Чтобы предупредить развитие интоксикации и перитонита необходимо удалить мёртвый участок кишки.
58. В каких условиях возникает геморрагический инфаркт лёгкого. Опишите характерные клинические симптомы при нём (4).
В условиях венозного застоя и двойного кровоснабжения лёгкого. Симптомы: боли в боку (реактивный плеврит), желтуха, кровохарканье.
59. Больной скоропостижно скончался. На вскрытии обнаружено: просвет левой средней мозговой артерии закрыт тромбом, в теменно-височной области левого полушария ГМ обычные взаимодействия белого и серого вещества нарушены, здесь имеется обширный очаг кашицеобразной консистенции серого цвета. Назовите этот процесс (2).
Ишемический (белый) инфаркт мозга.
60. Перечислите морфологические разновидности инфарктов.
1) ишемический
2) геморрагический
3) ишемический с геморрагическим венчиком
61. Что такое тканевой детрит (2):
Продукт аутолиза мёртвых тканей.
62. Перечислите разновидности влажной гангрены.
1) пролежень
63. Перечислите возможные исходы некроза.
1) организация (рубцевание)
2) инкапсуляция
3) мутиляция
4) петрификация (оссификация)
5) киста от размягчения
6) гнойное расплавление
64. Приведите классификацию некроза в зависимости от причины.
1) травматический
2) токсический
3) трофоневротический
4) аллергический
5) сосудистый инфаркт
65. У умершего от сердечной недостаточности в лёгких под плеврой обнаружены тёмно-красные безвоздушные участки треугольной формы; просвет близлежащих сосудов закрыт тёмно-красными плотными сгустками, не извлекающимися из сосуда. Назовите изменения и объясните причину изменения крови в сосудах этого больного (3).
Геморрагический инфаркт лёгкого. Тромбоз артериальных сосудов легкого.
66. Приведите клинико-морфологические формы некроза.
1) коагуляционный
2) колликвационный
3) гангрена
4) секвестр
5) инфаркт
67. Женщина 69 лет умерла от размягчения мозга в области подкорковых ганглиев. На коже крестца и ягодиц обширные язвы с распадом тканей, с оголением крестцовой кости, серо-багрового цвета с гнилостным запахом. Назовите процесс, его разновидность и объясните его происхождение (4).
Влажная гангрена, пролежень. Длительное сдавление мягких тканей при нарушении иннервации и кровоснабжения - трофоневротический некроз.









